
Acerca de la Revista
Año: 2021
Volumen: 134
Editorial: AMA
TEMAS:
1) Nota de Tapa: Hospital General de Agudos Dr. Abel Zubizarreta
2) Editorial: Asociación Médica Argentina: 130 aniversario
3) Nota Societaria: Semblanza del Académico Profesor Doctor Fortunato Benaím
4) Nota Societaria: Protocolo de ingreso a la Asociación Médica Argentina para tareas administrativas y atención al público
5) Artículo Original: La educación y la salud son derechos sociales pero también una responsabilidad de todos los ciudadanos
6) Caso Clínico: Neumotórax, neumomediastino y enfisema subcutáneo en una paciente con covid-19
7) Actualización: Consenso Nacional Inter-Sociedades sobre Tamizaje en Cáncer de Mama, 2021
8) Actualización: Día Mundial de la Seguridad del Paciente: 17 de septiembre
Descargar Revista Completa: Rev-4-2021_Completa.pdf
Ver Revista Completa: Rev-4-2021_Completa.pdf
Contenido
Descargar Contenido
Hospital General de Agudos “Dr. Abel Zubizarreta”
(1880 - 1934)
Asociación Médica Argentina
Fue en el año 1905 cuando el Director de la Asistencia Pública, el Dr. Eduardo Peña, estableció la Estación Sanitaria del barrio de Villa Devoto, en una locación arrendada para tal fin en la calle Pareja 3322 (Ciudad Autónoma de Buenos Aires). Esta brindó servicios de consultorios externos y primeros auxilios desde el 2 de agosto de ese año. A raíz del desarrollo de la zona y del incremento de la demanda asistencial, la Estación se trasladó primero a la calle José Cubas 3699, esquina Esperanza (actual calle Joaquín V. González), y luego a otra casa ubicada en la Avenida de la Capital (actual Chivilcoy) esquina Asunción. A su vez, fue transformándose de Estación Sanitaria en Casa de Socorro. Finalmente, en 1912, al ocupar la que hoy es su sede, en la calle Nueva York 3952, entre Bahía Blanca y Chivilcoy, se convirtió en el Hospital Vecinal de Villa Devoto. En 1924 la Municipalidad adicionó terrenos circundantes, con el objetivo de ampliar las instalaciones. En 1931 se finalizaron las obras de construcción y modernización. En 1932 se habilitó la parte baja del edificio.

El 15 de agosto de 1935 se inauguró oficialmente, recibiendo el nombre de Hospital General de Agudos “Dr. Abel Zubizarreta”, siendo entonces Director de la Asistencia Pública el Dr. Juan Obarrio. En el año 2000 se incorporó la Unidad de Cuidados Intermedios. Orgullo de Villa Devoto, integra el sistema de salud público, con especialidades clínicas y quirúrgicas, al tiempo que ofrece atención en las áreas de salud mental y gerontología. La institución se caracteriza por su excelencia en la asistencia, docencia e investigación.

Lleva el nombre del Dr. Abel Zubizarreta (10 de abril de 1880-12 de octubre de 1934), quien fuera Director de la Asistencia Pública entre 1922 y 1927, destacándose en su gestión por alentar la remodelación y ampliación de hospitales de la Capital Federal: el Rawson, el Ramos Mejía, el Hospital de Nueva Pompeya, el Pasteur, el Pirovano y el Salaberry. El Dr. Zubizarreta lideró la fundación del Instituto de Radiología y Fisioterapia y de la Maternidad para enfermas de tuberculosis en el Hospital Tornú. Propició la vacunación antidiftérica, así como la lucha antituberculosa y la asistencia maternal domiciliaria. Su tarea asistencial la inició en el Hospital de Niños, donde ejerció desde practicante a Jefe de Clínica. Fue un exitoso pediatra que atendió en su consultorio a las más destacadas familias de la sociedad porteña. Publicó trabajos científicos con aportes originales y participó activamente en distintas sociedades científicas del ámbito nacional e internacional.
Prof Dra Inés Bores Expresidenta de la Sociedad Argentina de Historia de la Medicina, AMA.
Prof Dra Amalia Bores Expresidenta de la Sociedad Argentina de Historia de la Medicina, AMA.
Correo electrónico: [email protected]
Descargar Contenido
EDITORIAL
Asociación Médica Argentina: 130 aniversario
Dres Miguel Ángel Galmés, Ricardo Jorge Losardo
El 4 de agosto de 1891, durante la presidencia de Carlos Pellegrini en la ciudad de Buenos Aires, poblada entonces por unos doscientos mil habitantes, un grupo de médicos se reunió con la intención de fundar una institución que los nucleara. En definitiva, una entidad con membresías voluntarias. La idea que prevaleció fue, por un lado, desarrollar los conocimientos de la medicina en todos sus campos y, por otro, estrechar los vínculos entre los miembros: una combinación de ciencia y confraternidad. En ese encuentro se determinó que una comisión redactara un proyecto de estatuto y reglamento, que se discutiría en la siguiente reunión.
El 1º de septiembre se realizó la segunda reunión, en la que se presentó el Estatuto y Reglamento: este se aprobó con entusiasmo. Se resolvió denominar a la entidad Sociedad Médica Argentina, nombre que se mantuvo hasta 1913, cuando pasó a llamarse Asociación Médica Argentina. El 5 de septiembre, con la presencia de ciento seis médicos, se firmó el acta fundacional y se nombró la primera comisión directiva, presidida por Emilio Coni, acompañado de Eufemio Uballes, Alfredo Lagarde, Juan B. Justo, Braulio Romero, Jaime R. Costa, José Penna, José A. Ayerza, Juan B. Señorans, Enrique Del Arca, Roberto Wernicke y Antonio Gandolfo. La celeridad con que ocurrieron estos hechos se debió a la necesidad que advertían los interesados acerca de la creación de esta institución. Hoy, con el tiempo, reconocemos la trayectoria de las personalidades médicas que intervinieron. Estas tres reuniones fundacionales se llevaron a cabo en una de las aulas del emblemático Colegio Nacional Central, posteriormente denominado Colegio Nacional de Buenos Aires, en la calle Bolívar 263.
El 17 de octubre, en la sede ubicada en la actual Bartolomé Mitre (antes calle Piedad) 556, se realizó la primera sesión científica, en la que se puso en marcha el anhelado proyecto. Allí funcionó seis años. Luego, se trasladó a la sede de Hipólito Yrigoyen (antes calle Victoria) 1131, donde permaneció por diez años. Finalmente, se mudó a la sede de la calle Lavalle 638, donde funcionó por otros diez años. Todas estas sedes fueron alquiladas para tal efecto. Estando en esta última sede y con el fin de continuar su crecimiento sostenido, los directivos de entonces sintieron la necesidad de contar con una sede propia. A partir de las gestiones realizadas, el gobierno nacional (bajo la presidencia del Dr. Hipólito Yrigoyen) y el intendente municipal (Dr. Joaquín Llambías, médico), comprendiendo la relevancia científica y social de este emprendimiento, cedieron, en junio de 1917 y por cincuenta años, un terreno en la calle Santa Fe 1169 (en aquel entonces una calle de tierra en una zona con pocas casas) para construir el edificio, a cargo de los asociados.
En menos de un año se construyó nuestra actual casa, que se inauguró el 7 de mayo de 1918. Más tarde, habiendo pasado casi medio siglo, el gobierno nacional (bajo la presidencia del Dr. Arturo Illia) dispuso que el préstamo precario del terreno fuera cedido de manera definitiva. De esta forma, la AMA era reconocida como una de las entidades de formación y perfeccionamiento de la profesión médica en el país. En la tercera década del siglo XX comenzaron a desarrollarse las especialidades médicas en el país, y así ingresaron a la AMA una tras otra, sucesivamente. En las aulas de la AMA funcionaron en simultáneo más de cincuenta sociedades científicas, lo que explicaba la concurrida asistencia de profesionales en todos los horarios, que se extendían a veces hasta altas horas de la noche. Como en toda institución creada con fines educativos, su biblioteca cumplió una función primordial.
En la AMA esta concepción estuvo presente desde la época de su fundación. Por ello, el cargo de bibliotecario formó parte de la comisión directiva. Con el traslado a la sede definitiva, ocupó en la estructura del edificio un lugar propio e importante y se constituyó en una de las bibliotecas del país con más libros y revistas de temas médicos, con la característica de ser abierta al público y gratuita. No podemos dejar de mencionar la creación, en 1892, de la Revista de la Sociedad Médica Argentina, que más tarde se denominaría Revista de la Asociación Médica Argentina, y que se constituyó en su órgano oficial de publicación.
La revista, siempre gratuita, supo superar los problemas económicos que cada tanto presenta el país y continúa apareciendo de manera periódica y sin interrupciones desde su creación. Desde hace algunos años se edita tanto en papel como de manera digital y es de acceso libre. Por las circunstancias de la pandemia, hoy se publica en forma online únicamente. Complementando esta actividad formativa realizada por cada una de estas sociedades, se creó en 1958 el Comité de Educación Médica, que en 1977 se denominó Escuela de Graduados de la AMA, conocida con el acrónimo de EGAMA, con el fin de dictar cursos de posgrado de distintas especialidades, otorgando las certificaciones correspondientes.
A través de convenios con universidades nacionales y extranjeras se realizan actividades educativas conjuntas. Posteriormente, con la aparición de los recursos tecnológicos en el mundo, se creó la Biblioteca Médica Digital (BMD) y luego se inició la plataforma de Educación Virtual de la AMA (EDUVIRAMA), con acceso gratuito para socios.
En la AMA se otorgan una serie de premios para estimular la investigación en distintas áreas, completando así los programas de docencia e investigación que debe tener toda institución educativa de nivel superior. También, este año, se cumplen 20 años de la primera edición del Código de Ética para el Equipo de Salud de la AMA, que tuvo una gran repercusión nacional e internacional y que va por su tercera edición, ampliada y actualizada. Como podemos ver en esta sucinta historia, el espíritu fundacional de 1891 tomó más fuerza y proyección con los años. La AMA creció y se consolidó como una entidad formadora y de educación médica continua. A través de sus aulas, su biblioteca y su revista, hizo y hace “escuela”. Han pasado 130 años.
Lógicamente, el panorama es muy distinto. Merecen resaltarse dos hechos: en primer lugar, que nuestra Ciudad de Buenos Aires cuenta con casi tres millones de habitantes; en segundo, que como el resto del país y del mundo atraviesa la pandemia de covid-19. Por esta razón, nuestro edificio, por primera vez, y siguiendo las acciones sanitarias dispuestas por el gobierno, debió cerrar sus puertas desde el 19 de marzo del año pasado y pasar de la modalidad presencial a la virtual. Algo único, un verdadero desafío nunca antes vivido en la historia de la AMA, y con el compromiso de mantener en pie nuestra institución.
Afortunadamente, hoy somos una entidad cien por ciento virtual, desde los trámites de ingreso hasta el funcionamiento de la secretaría y de nuestra “aula virtual”, situación que nos permite sortear con éxito este desafío, que sigue vigente y que se desconoce el tiempo que nos llevará. La comisión directiva actual de la AMA, integrada por los doctores Miguel Galmés (presidente), Roberto Reussi (vicepresidente), Carlos Mercau (secretario general), Alfredo Buzzi (prosecretario), Fabián Allegro (secretario de actas), Vicente Gorrini (tesorero), Miguel Falasco (protesorero), Luisa Rafailovici, Ana Israel, Gustavo Piantoni, Ricardo Losardo, Silvia Falasco y Jorge Reilly (vocales) y Elías Hurtado Hoyo (presidente de honor) están llevando adelante este compromiso, logrando mantener el prestigio de la organización y la honorabilidad de las sociedades que la integran.
Por todo lo expuesto previamente, este 130° aniversario, nos vemos privados de realizar un acto presencial seguro por la pandemia y el aforo permitido. Esta situación tan particular requiere muy especialmente la colaboración, el entendimiento y el entusiasmo de todos los asociados, como en 1891 cuando nació nuestra Asociación. Muchas gracias a todos los socios y al personal por su acompañamiento.
Descargar Contenido
NOTICIA SOCIETARIA
Semblanza del Académico Profesor Doctor Fortunato Benaím
Por el Prof. Dr. Ricardo J. Losardo
Las autoridades de la Asociación Médica Argentina (AMA) me han solicitado esta nota en homenaje a los 102 años de vida del Dr. Fortunato Benaím, teniendo en cuenta nuestra especialidad en común, la cirugía plástica, con la que con la que hemos compartido importantes momentos (Figura. 1). Es actualmente el asociado más antiguo de la AMA (1947, Socio No. 2.815)

El Dr. Fortunato Benaím nació el 18 de octubre de 1919, en Mercedes, provincia de Buenos Aires. Hijo de Simón Benaím y Alegrina Bensadon, tuvo dos hermanos: José (neurocirujano) y Salvador (ingeniero). Cursó sus estudios primarios y secundarios en su ciudad natal. Egresó en 1937 como bachiller del prestigioso Colegio Nacional “Florentino Ameghino”, donde mostró su inclinación por las ciencias biológicas. Siendo niño, en la época del cine mudo, tocaba el violín en un biógrafo de Mercedes. La ejecución de este instrumento lo acompaña desde toda su vida. Ingresó a la Facultad de Medicina de la Universidad de Buenos Aires (UBA), donde se graduó de médico en 1946. Siendo estudiante, conoció al Prof. Dr. Arnaldo Yódice, a quien siguió y considera su maestro. Sus primeros años como médico los hizo junto con él en el Servicio de Cirugía General del Hospital Argerich, y fue allí donde se inició en la cirugía plástica, formando un sector para dicho Servicio. En 1952, obtuvo el título de Doctor en Medicina con su tesis “Fisiopatología y tratamiento de las quemaduras. Resultados obtenidos con el injerto de piel”. La obtención de la Beca Williams (propuesta por el Dr. Héctor Marino) para perfeccionarse en los Estados Unidos fue decisiva para que se dedique al estudio de los quemados. En Nueva York visitó el Servicio de Cirugía Plástica del Dr. Herbert Conway; en Galveston, Texas, el Servicio del Dr. Truman Blocker, y en San Luis, Missouri, el Servicio del Dr. James Barret-Brown.
Actividad asistencial
Fue director del Instituto de Quemados, Cirugía Plástica y Reparadora (1956-1984). Es de destacar que este nosocomio funcionó primero en la calle Viamonte 2189 (que había pertenecido a la Maternidad Pardo) hasta 1967 y luego se trasladó a su ubicación actual, en Pedro Goyena 369 (entonces Hospital Bosch), Benaím estuvo en ambas sedes. En 1981 creó la Fundación que lleva su nombre, de la cual fue director médico. Fue director del “Centro de Excelencia para la Asistencia de Quemaduras” (CEPAQ), que la fundación instaló, en 1997, en el Hospital Alemán de la Ciudad de Buenos Aires. Fundó la Asociación Pro Ayuda al Quemado (APAQ) en el barrio de Belgrano. En todos estos lugares demostró sus condiciones naturales para la organización y la gestión institucional.
Actividad docente universitaria
Principalmente las desarrolló en tres universidades: Profesor Honorario de Cirugía de la Facultad de Medicina de la Universidad de Buenos Aires (UBA); Profesor Consulto de Cirugía Plástica y Reparadora de la Facultad de Medicina de la Universidad del Salvador (USAL); vice decano de la Facultad de Ciencias de la Salud de la Universidad de Ciencias Empresariales y Sociales (UCES), y Miembro del Consejo Académico y Consejo Superior de la UCES, entre otras. En cuanto a su actividad en la USAL merece recordarse que en 1974 integró, como profesor titular, la Carrera de Posgrado de Cirugía Plástica de la Facultad de Medicina, que funcionaba anexa al Colegio del Salvador. La especialidad, subdividida en seis materias, estaba dirigida por el Dr. Héctor Marino. Era un grupo de sobresalientes colegas: Fortunato Benaím (Cátedra de Quemados y sus Secuelas ), Enrique Gandolfo (Cátedra de Cirugía Plástica Oncológica), Raúl Fernández Humble (Cátedra de Cirugía Estética), Oscar Mallo (Cátedra de Cirugía Plástica Infantil), Néstor Maquieira (Cátedra de Mano y Miembros) y Flavio Sturla (Cátedra de Cirugía Maxilofacial). Formaron un centro de nivel docente de excepcional calidad para la formación de especialistas, que fue pionero en Latinoamérica. En 1977, replicaron este proyecto en la Sociedad Argentina de Cirugía Plástica (SACPER) y en la AMA, y lo llamaron “Curso Superior de Especialización en Cirugía Plástica (trienal)” (Figuras 2 a y 2 b).


Actividad académica y societaria
Académico de Número en el sitial N° 13 de la Academia Nacional de Medicina, sucediendo al Dr. Héctor Marino; Académico Correspondiente de la Academia de Ciencias Médicas de Córdoba; Miembro Honorario de la Academia de Cirugía de México y de la Academia Fluminense de Medicina (Río de Janeiro, Brasil); Presidente y Miembro Honorario de la Academia Argentina de Cirugía; Miembro Honorario Nacional de la AMA; Presidente del Consejo de Certificación de Profesionales Médicos, de la Academia Nacional de Medicina; fundador, presidente, miembro honorario y cirujano plástico maestro de la SACPER, de la Sociedad de Cirugía Plástica de Buenos Aires (SCPBA) y de la Asociación Argentina de Quemaduras (AAQ). En el ámbito Latinoamericano, en las décadas de 1940 y 1950, tuvo una actuación destacada y fue uno de los que fomentó el desarrollo de la especialidad en el continente. Por esta razón fue distinguido como Miembro Honorario y/o Correspondiente de Sociedades de Cirugía Plástica y de Quemados de Latinoamérica, Norteamérica y España.
Publicaciones
Contribuyó al conocimiento de las quemaduras con más de doscientas publicaciones, varios libros y capítulos de libros. En su libro “60 Años dedicados a la Medicina del Quemado. Recuerdos autobiográficos y aportes científicos”, editado por la Fundación OSDE, en Buenos Aires, en el 2010, se detalla toda su trayectoria profesional (Figura 3).

Actividad investigativa. Premios obtenidos
Nacionales
Asociación Argentina de Cirugía, por su libro Quemaduras e injertos de piel (1954); Qualitas, por su trabajo “Nuevos recursos en el tratamiento quirúrgico de las quemaduras graves y sus secuelas” (1997); “Don Pedro Sienra”, por el Rotary Club de Belgrano (2005) y premio emérito (2006).
Internacionales
Obtuvo los tres más importantes Premios Internacionales en Quemaduras: Premio “Everet Idriss Evans”, de la American Burn Association, y entregado en San Antonio, Texas, EE.UU. (1980); Premio “Giuseppe Whitaker” entregado en Palermo, Italia (1988); Premio “Tanner-Vandeput” de la Sociedad Internacional de Quemaduras, entregado en el Congreso Mundial en Nueva Delhi, India (1990).
Algunas distinciones por su trayectoria profesional
Ciudadano distinguido, de la cuidad de Galveston, Texas, EE. UU. (1955) Orden Bernardo O’Higgins, por el Gobierno de la República de Chile (1968) Orden al mérito, por la Defensa Civil de la República de Chile (1966) Insignia de Oro, por la Sociedad Española de Cirugía Plástica (1970) Huésped distinguido, en la ciudad de La Paz, Bolivia (1975) Huésped distinguido, en la ciudad de Asunción, Paraguay (1977) Cóndor de los Andes, por el Comité Ibero Latinoamericano para la Prevención y Asistencia de Quemaduras (CILAPAQ) (1979) Honor al mérito en el área internacional, por el Colegio Americano de Ejecutivos de la Salud, Puerto Rico (1984) Laurel de Plata a la Personalidad del año, por el Rotary Club de Buenos Aires, República Argentina (1985) Premio Internacional de Cirugía, por el Colegio Americano de Administradores de Salud, recibido en Puerto Rico (1988) Cirujano Maestro, por la Sociedad Argentina de Cirugía Plástica, Estética y Reparadora (SACPER) (1989) Maestro de la Medicina Argentina, por La Prensa Médica Argentina (1996) Maestro de la Facultad de Medicina, de la Universidad del Salvador (USAL), República Argentina (1997) Ciudadano ilustre, de la ciudad de Mercedes, provincia de Buenos Aires, República Argentina (2007) Ciudadano Ilustre, de la Ciudad Autónoma de Buenos Aires, por la Legislatura Porteña (2008) Huésped de Honor, de la ciudad de Guayaquil, Ecuador, por la Alcaldía de esa ciudad Ciudadano del Estado de Río de Janeiro, por la Legislatura de Río de Janeiro, Brasil (2011) Ciudadano Niteroiense, Brasil, por la Cámara Municipal de Niteroi (2011) Homenaje a su trayectoria, por el Centro de Estudios Para el Desarrollo de la Industria QuímicoFarmacéutica Argentina (CEDIQUIFA) (2012).
Comentario final
Benaím es una figura fundamental para entender la evolución de la atención de los quemados en nuestro país y en el resto de Latinoamérica. Incentivó la creación de centros y la formación de profesionales en esta materia. Por ello su fama se extendió al resto de América y a los demás continentes, donde fue distinguido en distintas oportunidades. Actualmente se lo considera como un “maestro” con gran admiración y respeto.
Descargar Contenido
NOTICIA SOCIETARIA
Protocolo de ingreso a la Asociación Médica Argentina para tareas administrativas y atención al público
Prof Dr Carlos Mercau, Lic Walter Mora Chacón
Objetivo
Efectuar recomendaciones generales para el personal y toda persona que ingrese a la Asociación Médica Argentina (AMA), con el objeto de que se tomen las acciones necesarias para prevenir y salvaguardar la salud de las personas en el ámbito de la institución.
Alcance
El presente protocolo se aplica al personal afectado a las actividades de la AMA y a toda persona que ingrese a la institución.
Personal:
1. Ingreso A) Deberán pasar por una alfombra sanitizada, o, en su defecto, por un trapo de piso humidificado con lavandina diluida (70% de lavandina y 30% de agua), que deberá ser humidificado cada hora. B) Se les tomará la temperatura (con termómetro digital); si esta es menor de 37,35 grados centígrados se autorizará el ingreso. C) Se deberá identificar, preguntar y registrar al personal que ingresa al establecimiento acerca de si posee algunos de los síntomas indicados para el covid-19. El ingresante deberá firmar una declaración, que tendrá validez de declaración jurada, o bien deberá presentar la aplicación CUIDAR.
2. Recomendaciones de higiene generales para el personal Se recomiendan los turnos rotativos de trabajo y, la disposición de descansos, de manera tal de garantizar las medidas de prevención recomendadas durante toda la jornada de trabajo, tales como:
1) Mantener una distancia mínima de 1,5 metros con cualquier persona;
2) Llevar al mínimo posible la convivencia simultánea de personas en un mismo espacio físico;
3) Usar barbijo quirúrgico y máscaras (proporcionadas por la AMA) en todo momento;
4) Higienizarse las manos de manera frecuente (con agua y jabón líquido o con alcohol en gel o líquido al 70%; véanse las ilustraciones al pie). Esta acción constituye la medida principal de prevención y control de la infección, siendo fundamental antes y después de manipular basura, desperdicios y, alimentos, luego de comer y; de tocar superficies públicas y objetos ajenos (mostradores, pasamanos, picaportes, barandas, dinero, tarjetas de crédito y débito, teléfonos fijos, llaves), y después de utilizar instalaciones sanitarias;
5) Evitar tocarse los ojos, la nariz y la boca;
7) No compartir elementos de uso personal (vasos, cubiertos, mate, etc.);
8) No utilizar el teléfono celular en la zona de trabajo. Si por extrema necesidad es necesario usarlo, se debe proceder automáticamente a una nueva higiene de manos y del celular con solución alcohólica al 70%, y,
9) manejarse con personal restringido (mínimo cuatro, máximo seis).
3. Días y horarios de apertura y cierre
LA AMA solo podrá funcionar de lunes a viernes. El horario de apertura y cierre podrá ser entre las 13 horas y hasta las 18 horas, respectivamente.
4. Higiene y desinfección del ambiente y los trabajadores
• Deberá mantenerse el ambiente laboral bien ventilado.
• Deben limpiarse todas las superficies de trabajo con agua y detergente, y ser desinfectadas con solución con lavandina al 0,5% (10 ml de lavandina de uso doméstico en 1 litro de agua) o alcohol al 70%. Puede utilizarse un envase con pulverizador y secar con un paño limpio.
• Los lugares de trabajo deben mantenerse en condiciones de higiene y desinfección. Deberán reforzarse las medidas de higiene de los lugares de trabajo, incrementando la limpieza de mostradores, pasamanos, escritorios, computadoras, teléfonos, pisos, picaportes y toda otra superficie con la que el empleado pueda entrar en contacto.
• Deberá realizarse la limpieza del sector antes y después del horario de trabajo, con 10 ml de lavandina en 1 litro de agua.
• El personal de limpieza deberá contar con todos los elementos de seguridad necesarios para controlar y minimizar la exposición (respiratoria y de manos).
• En el caso de tareas de limpieza y desinfección, se recomienda seguir las medidas de seguridad e higiene.
• Asegurar la provisión de agua potable en cantidades suficientes para garantizar la higiene y desinfección tanto del trabajador como del ambiente de trabajo.
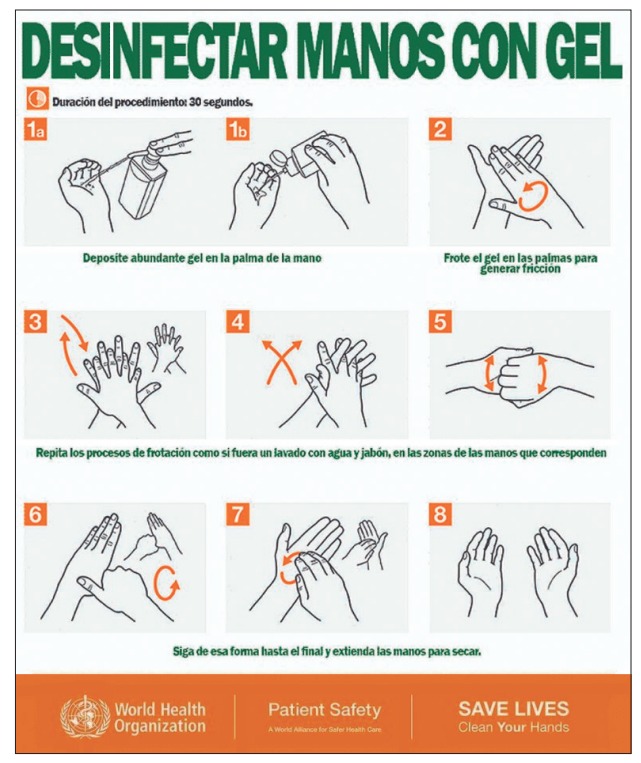
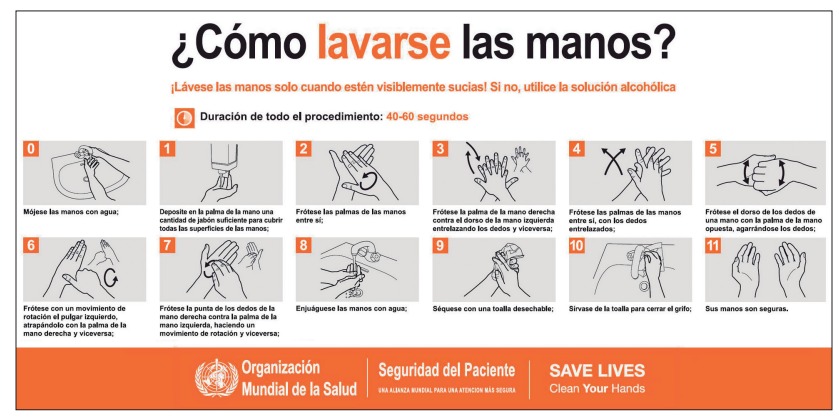
• Para reducir eficazmente el desarrollo de microorganismos en las manos, el lavado de manos debe durar al menos entre 40 y 60 segundos. El lavado de manos con agua y jabón (la AMA dispondrá de dispenser con jabón líquido) debe realizarse siguiendo los pasos indicados en la ilustración.
• En caso de no tener acceso a agua y jabón, deberá realizarse la higiene de manos con soluciones a base de alcohol (por ejemplo, alcohol en gel o alcohol al 70%).
4.1 Elementos de protección personal (EPP)
Los EPP serán seleccionados de acuerdo con la actividad y la tarea a desarrollar por el empleado según su función. No obstante, el equipamiento debe constar de un barbijo quirúrgico para todos los empleados. Según la Resolución del Ministerio de Salud N° RESFC-2020-15-GCABA-MJGGC se entiende por protectores faciales un elemento, que mantenga protegida y cubierta la zona de la nariz, la boca y el mentón sin que queden espacios entre el protector y la cara, de manera que permita disminuir considerablemente la propagación de gérmenes y virus. Los trabajadores/as cuya actividad comprenda la atención o contacto con otras personas deberán utilizar protectores faciales además el uso de barbijo de manera obligatoria. Los EPP serán provistos por el empleador. Al respecto, debe tenerse en cuenta que:
• Son de uso personal, por lo que no deben compartirse. • Los elementos de protección contra el coronavirus deben ser preferentemente descartables (barbijos: uno por día de trabajo) en el caso de las máscaras que son reusables deberán ser higienizadas con alcohol al 70% al terminar la jornada laboral.,
• Se debe realizarse la higiene y desinfección de los guantes (nitrilo) en forma frecuente para evitar la transmisión del virus,
• El trabajador debe estar capacitado específicamente sobre el uso, estado, conservación, retiro y descarte de los EPP (equipos de protección personal).
4.2 Espacios comunes y sanitarios
1) Se deben reforzarse las condiciones de higiene de los espacios comunes como sanitarios y aumentar la frecuencia de higiene y desinfección de estos,
2) Se debe minimizarse la cantidad de personas que utilicen estas instalaciones en forma simultánea, de modo de respetar la distancia mínima de 1,5 m entre cada una de ellas,
3) Los platos, vasos, cubiertos (preferentemente descartables) y el mate deben ser individuales para cada trabajador y no deben compartirse.
4.3 Tratamiento y disposición de residuos
1) Mantener la limpieza de los depósitos de residuos con el kit de desinfección húmeda (consistente en limpieza con agua y detergente y luego desinfección con una solución de lavandina de uso comercial con agua – 10 ml de lavandina en 1 litro de agua).
2) Utilizar elementos de protección personal para su manipulación.
3) Identificar y señalizar lugares destinados a la disposición de los elementos de higiene, desinfección y EPP descartados.
4.4 Limpieza de ambientes de trabajo y desinfección de objetos
Como medida de protección colectiva se recomienda utilizar la “técnica de doble balde - doble trapo”. Es una técnica muy sencilla y se necesita contar con agua corriente, detergente, lavandina de uso comercial, dos baldes y dos trapos. Consiste en dos fases:
1° fase.
Proceso de limpieza:
1. Iniciar la limpieza con soluciones jabonosas con agua y detergente de uso común.
2. En el primer balde agregar agua y detergente.
3. Sumergir el primer trapo el primer balde, escurrir y friccionar las superficies a limpiar (mostradores, pasamanos, picaportes, barandas), siempre desde la zona más limpia a la más sucia.
4. Repetir el paso anterior hasta que quede visiblemente limpia.
5. Enjuagar el detergente sobrante con el segundo trapo, sumergiéndolo en el segundo balde con agua.
2° fase.
Proceso de desinfección:
1. En un recipiente colocar 10 ml de lavandina de uso doméstico en un litro de agua.
2. Pulverizar la solución sobre los objetos y herramientas, o, con un paño húmedo, friccionar las superficies a desinfectar.
3. Dejar secar las superficies. No olvidar que las personas que realicen estas tareas deberán contar con todos los EPP (protección respiratoria, guantes impermeables y protectores oculares) a fin de evitar el contacto de la piel y de las mucosas con los detergentes y lavandinas utilizados durante las tareas de limpieza y desinfección, con el objeto de prevenir enfermedades profesionales (irritación de conjuntivas, dermatitis de contacto por sensibilización e irritativas).
5. Ingreso de público a la AMA
A) Deberán pasar por una alfombra sanitizada, o en su defecto, por trapo de piso humidificado con lavandina diluida (70% de lavandina y 30% de agua), que deberá ser humidificado cada hora.
B) Se les tomará la temperatura; si esta es menor de 37,35 grados centígrados podrá ingresar.
C) Deberán presentar la aplicación CUIDAR, o firmar una declaración jurada de que no presenta síntomas.
D) Deberán ingresar con barbijo.
E) Se les pulverizarán las manos con alcohol al 70 % (cabina sanitizante).
5.1 En la AMA
Una vez en el interior de la AMA, los ingresantes deberán permanecer con barbijo durante toda su estadía. Deberán respetar la distancia social colocándose en las marcas preestablecidas en el piso tanto para ingresar a la secretaría como para el uso de sanitarios habilitados al público.
6. Uso del transporte público de empleados
Respecto del uso del transporte público, conforme lo dispuesto por el artículo 5° del DNU N° 459/ APN/2020, el empleador deberá garantizar el traslado de los trabajadores mediante la contratación de los servicios de transporte automotor urbano y suburbano de oferta libre, de vehículos habilitados para el servicio de taxi, remis o similar, o acudir al uso de vehículos propios, siempre que se transporte a un solo pasajero por vez. En todos los casos se deberá dar cumplimiento a la Resolución del Ministerio de Transporte de la Nación Nº 107/20.
Descargar Contenido
ARTÍCULO ORIGINAL
La educación y la salud son derechos sociales pero también una responsabilidad de todos los ciudadanos
Dres Elías Hurtado Hoyo,1 Ricardo Jorge Losardo,2 Jorge Renna,3 José Antonio van Tooren,4 Elías Hurtado Hoyo (hijo)5
1 Presidente de Honor de la Asociación Médica Argentina (AMA). Miembro Asociado Extranjero de la Academia Francesa de Medicina. Presidente del Centenario del Rotary Club de Buenos Aires y del Rotarismo Argentino. 2 Magíster en Salud Pública (USAL). Profesor Titular, Escuela de Graduados, Facultad de Medicina, Universidad del Salvador (USAL). 3 Presidente del Comité de Informática Médica de la Asociación Médica Argentina. Coordinador de Educación Virtual de la Asociación Médica Argentina (EDUVIRAMA). 4 Licenciado en Educación, docente de niveles primario y secundario, Colegio Balmoral. Banfield, provincia de Buenos Aires. 5 Médico alergista del Sanatorio Julio Méndez, ciudad de Buenos Aires.
“Aquellos que educan bien a los niños merecen recibir más honores que sus propios padres, porque aquellos solo les dieron vida, estos el arte de vivir bien” Aristóteles
Resumen
Se destaca la importancia de la educación para contribuir a alcanzar una salud plena e integral para todos los ciudadanos, con énfasis en la necesidad de la enseñanza del cuidado de la salud (educación sanitaria) y del medioambiente (educación ecológica) en todos los niveles educativos. Se menciona la incorporación de las Tecnologías de la Información y Comunicación (TIC) y de la Inteligencia Artificial (IA) en la educación para la salud, con atención en los beneficios y los riesgos que implican los medios de comunicación respecto de la información relacionada con la salud. Se considera necesaria la enseñanza de idiomas. Se recuerda el aporte de la Organización Mundial de la Salud (OMS) y de Unicef a través de la Atención Primaria de la Salud (APS) y de la Unesco en materia de educación. Se señala a la Asociación Médica Argentina como un ámbito de educación superior de posgrado desde su creación en 1891 y a otras ONG comprometidas también con la educación y la salud, como el Rotary Internacional desde 1905.
Palabras claves. Educación, salud, comunicación, informática, inteligencia artificial, sociedad, salud pública.
Education and Health are Social Rights, but also a Responsibility of all Citizens
Summary It is highlighted the importance of education to contribute to the achievement of full and comprehensive health for all citizens, with emphasis on the need to teach health care (health education) and environment care (ecological education) at all educational levels. The incorporation of Information and Communication Technologies (ICT) and Artificial Intelligence (AI) in health education is mentioned, with attention to the benefits and risks of the media regarding health related information. Language teaching is considered necessary. The contribution of the World Health Organization (WHO) and Unicef through Primary Health Care (PHC) and Unesco in the field of education is recalled. The Argentine Medical Association has been designated as a field of postgraduate higher education since its creation in 1891, and also NGOs committed to education and health, such as Rotary International since 1905.
Key words. Education, health, communication, computing, artificial intelligence, society, public health.
El ser humano es una entidad compleja, con varias dimensiones: física (orgánica), psicológica (emocional), espiritual (intelectual y religiosa), social (relacional) y ambiental (hábitat), que se encuentran en armonía entre sí permitiendo un adecuado desarrollo. La formación ideal de la persona se complementa con la educación. A través de ella, se le transmiten conocimientos para la adquisición de las capacidades intelectual, moral y afectiva, según la cultura y las normas de convivencia de la sociedad a la que pertenece. Es un proceso de culturización y socialización. La educación tiene una gran repercusión sobre la salud, por ello se resaltan aquí algunos puntos de unión entre ambas, para tomar conciencia de la importancia que tienen y cómo inciden en el desarrollo humano.
La educación y la salud son derechos fundamentales de todo ser humano, sin distinción de raza, religión, ideología política, condición económica o social, y han sido reconocidos como tales por la Organización de las Naciones Unidas (ONU). Esta vinculación contempla la responsabilidad que tienen las distintas áreas de la sociedad a la hora de promover una vida sana para sus individuos como resultado del esfuerzo colectivo.
Transformaciones o cambios sociales
a) Explosión demográfica y educativa La importancia de la educación fue ganando más espacio a lo largo de la historia de la humanidad, por lo que una mayor cantidad de personas se vieron beneficiadas. La explosión demográfica en el mundo fue seguida de una explosión educativa, que ha sido desigual entre los países del Primer y Tercer Mundo. Es por todos reconocido que la educación acompaña el crecimiento industrial y el económico, por ello se la considera una inversión y no un gasto. Actualmente hay en el mundo 7800 millones de habitantes, mientras que un siglo atrás solo había 1800 millones. En este siglo se cuadriplicó la población, por eso se habla de explosión demográfica. A esta situación, debe sumarse una mayor longevidad de la población mundial. La esperanza de vida humana a principios del siglo xx era de 40 años y en la actualidad es de 85 años, dependiendo del desarrollo de cada país. La evolución económica del mundo tuvo su auge primero en la agricultura, la ganadería y la pesca, luego en el sector industrial, y finalmente –en la actualidad– en los servicios. Asimismo, el hombre trabaja menos horas por año que a principios del siglo xx. Cada una de estas transformaciones cualitativas del trabajo repercutió en el tipo de educación que se requiere frente a los nuevos mercados laborales, para adaptarse a las transformaciones sociales. Por ello se reconoce que el desarrollo económico y laboral favoreció a la educación. Las exigencias progresivas –respecto de la mano de obra– motivaron su expansión, a la vez que facilitó la movilidad social, cultural y laboral. Esto causó una explosión educativa, que se inició en la segunda mitad del siglo xx y que aún continúa.
b) Transformación sanitaria y epidemiológica Así como hubo una transformación demográfica, laboral y educativa, también se produjo una transformación sanitaria y epidemiológica, que abarcó desde las anomalías congénitas y las enfermedades infecciosas en el inicio del siglo xx, hasta las enfermedades crónicas en nuestros días. También hubo un cambio en el modelo médico, desde el biologista e individual de entonces hasta el holístico y colectivo de nuestros días. Es por todos reconocido que existen diversos factores que favorecen el estado de salud, variando en distintos grados según cada persona: a) la biología humana (envejecimiento y genética); b) el medioambiente (físico y social; contaminación y pobreza);
c) el estilo de vida (alimentación, ejercicio físico y estrés),
d) el sistema de asistencia sanitaria (cobertura, calidad, etc.). Entonces, el concepto de salud es la expresión de la calidad de vida (bienestar físico, mental y social). Queda claro que la salud no solo se resuelve en los servicios de salud, sino que también es el resultado de las situaciones sociales y económicas. Por ello la atención médica no puede ser solo “asistencialista”, como predominó durante tanto tiempo; así, se agregaron la “medicina preventiva” y la “protección de la salud”. En este contexto, se destaca la importancia del enfoque educativo en la prevención de enfermedades. No hay duda de que la educación sanitaria es uno de los factores que más condiciona la salud de las personas. La Educación para la Salud (EpS), término utilizado por primera vez en 1919 y rápidamente aceptado mundialmente, es impartida por los “educadores para la salud”. De esta manera, se instaló una disciplina, con sus respectivos profesionales, que formaron la primera línea para la promoción de la salud, facilitando el desarrollo de comportamientos saludables y ejerciendo una función preventiva y correctiva.
Consideraciones sobre la educación
a) Educación informativa y formativa En el proceso de la enseñanza y del aprendizaje, el “componente informativo” se adquiere por la transmisión o recolección de la información en los ámbitos familiar y social, que deben estar acompañados con el “componente formativo” dado en el ámbito de las instituciones educativas. Combinando ambos componentes se logra una educación de excelencia. De no conseguirlo, es una educación incompleta. En general, es más sencillo y de menor esfuerzo satisfacer las pautas “informativas” que las trascendentes “formativas”, que caracterizan a una sociedad organizada y saludable. La cultura, al ser un conjunto de saberes, creencias y pautas de conducta que distinguen a una comunidad, está ligada estrechamente con la educación.
La cultura y la educación forman un fenómeno social inseparable, y se retroalimentan entre sí de manera continua. Desde los albores de la humanidad, ambas tienden a desarrollar diversos aspectos o condiciones: física, psicológica, espiritual, social y ambiental, estimulando hábitos saludables que incrementan la calidad de vida del individuo y de la comunidad, logrando el bienestar del individuo en la sociedad. En la actualidad se ha tomado una mayor conciencia acerca de que la salud y la educación son una responsabilidad de todos: educación para la salud y educación sanitaria. La educación definitivamente mejora la salud de las personas.
b) Los niveles o eslabones educativos iniciales La educación es un largo y constante proceso que facilita la adquisición de conocimientos y de aprendizajes, así como de habilidades y destrezas, junto con valores y creencias, entre otros. Incluye la teoría y la práctica; la ciencia y la técnica; el saber y el poder. En la actualidad consideramos como una educación digna, que toda persona merece recibir, a aquella que comprende los niveles inicial o preescolar, la primaria o elemental, y la secundaria o media, de manera completa.
Estos tres niveles garantizan el objetivo más importante de la educación, que es el de hacernos “personas de bien”, para que actuemos como ciudadanos libres en la búsqueda del bienestar individual y comunitario. La educación debe planificarse con carácter obligatorio y accesible, de manera que permita ser valorada por su calidad, impartida con respeto hacia el alumno y ser ejercida como una actividad decente y honorable. Es importante el modo de enseñar y lo que se enseña. La información brindada debe transformarse en conocimientos, pero además debe estimular la curiosidad al momento de abordar los problemas. También deberían incorporarse en los programas, de manera progresiva, los cuidados de la salud y del medioambiente, para transformarse en “escuelas saludables”.
Para lograr esa meta, todos los eslabones educativos tienen la misma importancia. Desde los primeros niveles en la infancia y la adolescencia, donde también cuenta el imprescindible y permanente rol familiar, hasta los llamados niveles superiores, con su cúspide que es la educación de posgrado. La infancia y la adolescencia son considerados dos de los períodos más importantes del ciclo de la vida en lo que se refiere al aprendizaje. Lo que se aprende en esa época puede quedar incorporado como hábito reflejo para el resto de la existencia, siendo un período en el que debe insistirse en el aprendizaje formativo en un ámbito educativo saludable. La educación ayuda a transitar la adolescencia, conflictiva etapa del desarrollo humano, en un ambiente de protección, independientemente del estrato sociocultural al que se pertenezca. Constituye un importante factor de contención en los grupos infanto-juveniles vulnerables, actúa como un salvoconducto hacia una vida productiva, próspera y beneficiosa, y conduce a una mejor calidad de vida con repercusión en el bienestar.
La necesidad de la actualización en la educación permanente aparece como una de las exigencias fundamentales de nuestra época y es uno de los mayores desafíos del mundo actual. Cuando la educación digna pueda lograrse en todos los países, respetando sus valores y costumbres, se habrá reducido la desigualdad educativa en el mundo, y podría alcanzarse una educación global digna. Esto nos permitirá no solo superarnos individualmente sino también lograr el bien común de la raza humana en esta vapuleada Tierra, enriqueciendo la cultura, la salud, el espíritu, los valores y aquello que nos caracteriza como seres humanos que es la racionalidad. Dado que el mundo se ha globalizado, se hace imperativo además el aprendizaje de idiomas para formar ciudadanos que puedan comunicarse con otros pueblos, además de que el aprendizaje de idiomas favorece la salud mental.
c) Educación superior La educación superior debe estar dirigida a enseñar y a investigar. También hay que aprender a expresar y compartir lo observado y/o lo comprobado. En este nivel se observa que los docentes y la comunidad educativa enseñan promoviendo la formación integral de los estudiantes, fomentan la investigación buscando un equilibrio entre la ciencia y el espíritu, y afrontando los problemas humanos a través de una visión holística.
Los niveles terciarios y universitarios expiden certificados y títulos de grado, posgrado y especializaciones de las diferentes disciplinas de la actividad humana. A través de estos dos niveles, el individuo aprende conocimientos junto con habilidades y destrezas. También se capacita a los técnicos y en distintos oficios, permitiendo desarrollar al máximo las potencialidades del individuo. Las entidades científicas, por el compromiso voluntario y democrático de sus asociados, participan en forma activa en la educación de posgrado: integrativa, corporativa y multidisciplinaria. Estas instituciones cumplen un rol de relevancia en la modelación final de las personas y son los ambientes donde, en general, las nuevas ideas se someten a consideración frente al calificado filtro de los pares. Son los lugares del consenso o del disenso, que permiten enriquecer los conocimientos y pensamientos con responsabilidad y honestidad.
La actividad científica tiene su reconocimiento mayor en la publicación en revistas de circulación nacional e internacional. También con las presentaciones de trabajos científicos de investigación básica o clínica, discusiones de casos, conferencias, seminarios, jornadas, congresos, etcétera. Entre estas instituciones, señalamos a la Asociación Médica Argentina (AMA), que se creó en 1891. Desde su fundación, hace 130 años, se ha dedicado únicamente a este nivel educativo, junto con sus filiales y asociaciones afines.
La aplicación de nuevas tecnologías
a) Las Tecnologías de la Información y Comunicación (TIC) aplicadas al proceso educativo Entendemos como TIC a las tecnologías que utilizan la informática, la microelectrónica y las telecomunicaciones para crear nuevas formas de comunicación a través de herramientas de carácter tecnológico y comunicacional. Con el desarrollo de las denominadas TIC la educación se hizo más universal, se democratizó, superando la barrera de las distancias y favoreciendo la interrelación entre las sociedades. La importancia de las TIC es el poder transformacional sobre la educación, que permite a los docentes/disertantes y alumnos/cursillistas hacer cambios determinantes en el quehacer diario y en el proceso de enseñanza-aprendizaje. Las tecnologías son un medio que permite un acceso instantáneo a la información. A cada uno le toca enriquecer y construir su saber a partir de esa información, y a la educación proporcionar las bases para que esto se produzca. Tenemos que aceptar que la incorporación de las nuevas tecnologías aplicadas en todas las actividades del ser humano ha generado situaciones diferenciadas en su aprendizaje-utilización en las distintas etapas de la vida. Esta necesaria aplicación-uso y su desarrollo, acelerado vertiginosamente por la pandemia de covid-19, ha dejado marginadas de este nuevo mundo informático a numerosas personas, en especial a adultos mayores y niños con carencias estructurales, que no llegaron a comprender o no pudieron aprender por distintas razones que estas innovaciones comandarían nuestras vidas. Se los designa amigablemente como “analfabetos informáticos”, quienes cada vez más comenzaron a alejarse de lo cotidiano para además pasar a ser “dependientes” de terceros. En esta verdadera revolución tecnológica, en la que los niños ya crecen rodeados de juegos informáticos, televisión y teléfonos móviles, deben plantearse nuevas formas educativas. Asimismo, muchos educadores tienen que hacer un gran esfuerzo para mantenerse en esta “aldea global”, donde ya se han impuesto el e-learning, la e-salud, el teletrabajo, el e-commerce, etc. A toda esta revolución tecnológica se agrega ya el desarrollo práctico de las futuras “tecnologías cuánticas”. El desafío de los Estados en educación es equilibrar la “brecha digital” instalada desde los primeros niveles educativos. No es tarea fácil. Esta brecha digital se produce entre países ricos vs. países pobres, empresas grandes vs. empresas chicas, habitantes con acceso vs. habitantes sin acceso. Según el informe de la Unión Internacional de Telecomunicaciones (UIT) sobre el estado de la banda ancha, internet no llega a los que más podrían beneficiarse de ella, ya que el acceso está casi saturado en los países más ricos mientras que sigue siendo muy minoritario en los países en desarrollo. El informe revela que un 55% de la población mundial, o sea más de la mitad, sigue sin estar en línea.
b) La Inteligencia Artificial (IA) y su repercusión en la educación y en la salud En términos sencillos, inteligencia artificial se refiere a los sistemas o las máquinas que imitan la inteligencia humana para realizar tareas, y que tienen la capacidad de mejorar iterativamente a partir de la información que recopilan. Una vez desarrollado y perfeccionado el tema a través de la IA se incorpora a la vida cotidiana como una nueva tecnología. La IA dota a las máquinas de la facultad para aprender, tomar decisiones y formar cierta idea de la realidad, tal como pasa con los humanos. Debe tenerse presente que la IA, si bien aporta beneficios sustanciales a los individuos y a la sociedad, también puede tener un impacto negativo. Por ello debe mantenerse su evolución dentro de parámetros éticos. La IA en el campo de la salud pasa cada vez más por la aplicación de la tecnología en todos sus procesos: diagnósticos más precisos y rápidos, investigación de fármacos, telemedicina, telecirugía y robótica, seguimiento de pacientes crónicos con dispositivos electrónicos, wearables administrativos, etcétera.
La UNESCO, en el área de la educación realiza un llamado con el fin de adaptar un enfoque de la IA centrado en el ser humano para no perder los valores. En su Consenso de Beijing del 2019 se propuso favorecer y elaborar políticas de Estado, desde los primeros niveles educativos, con el apoyo invalorable de la cultura y de la “responsabilidad social empresarial”. c) Los medios de comunicación y los líderes de opinión Los medios de comunicación son otra herramienta que posee la “educación informal” y son un componente primordial de la sociedad. Según cómo se utilicen los distintos lenguajes, estos pueden actuar como factores placenteros o no, modificando el nivel del estado de la salud, sobre todo en las áreas del comportamiento. Las noticias falsas o fake news referidas a la salud y a la enfermedad son un ejemplo de esto último. En las últimas décadas nos encontramos cada vez con mayores “fuentes emisoras externas” competitivas, superfluas, facilistas y peligrosas para la vida cotidiana, difíciles de analizar y comprender.
Las entidades educativas no formales, auxiliares importantes en el proceso educativo, con gran esfuerzo y mucha constancia, han asumido el compromiso de acercarse a la comunidad y transmitir sus ideales sobre el tradicional par: familia y sociedad. Sin embargo, la mayoría de las veces no logran el objetivo propuesto, probablemente por la metodología clásica que utilizan. Por ello deberían impulsarse actividades participativas más creativas e interesantes que puedan competir con el rating de lo que la gente frecuentemente consume a través de los medios de comunicación de masas (mass-media) ya sea porque los atrae y despierta su atención o por su gran facilidad de acceso. Las noticias estimuladas por el marketing del consumo llegan permanentemente a toda la población, a través de los medios de comunicación de masas: escritos, orales y audiovisuales, en especial la televisión, donde una mínima imagen, un gesto o una palabra tienen un efecto multiplicador exponencial. Es más, todavía para algunas personas es el único “medio comunicacional educativo” al que acceden. También, desde hace unos años, se han agregado las redes sociales, que se imponen como uno de los principales protagonistas de estos medios de comunicación de masas. La juventud se encuentra cada vez “más informada” fuera de la escuela.
Debe conocerse y aceptarse que cada expresión comunicacional se transforma en forma implícita en una fuente emisora cultural para el ciudadanoreceptor pudiendo influir en él, en mayor o menor grado, según su personalidad. De esta manera se instalan los líderes de opinión, a los que se imita en forma consciente o inconsciente, creando una “educación informal”, aunque no sea pretendida, donde los clásicos valores de la sociedad pueden llegar a distorsionarse. Cuanto más alto es el grado sociocultural del ciudadano que transmite una comunicación de cualquier índole, mayor es su responsabilidad ética, moral y legal en la información, que repercute directamente en las creencias y valores de la comunidad. La información debe ser precisa, veraz y confiable, y debe exponerse de una forma ética y responsable. Cuando es abrumadora y falaz, se la conoce como “infodemia”. En definitiva, la comunicación, según su utilización, puede ser beneficiosa o riesgosa para la sociedad.
La educación y su relación con la salud
Se define la salud como un estado de equilibrio del bienestar físico, psíquico, espiritual, social y ambiental, y no solo a la ausencia de la enfermedad, todo esto determina su carácter multifactorial. La salud está relacionada con el estilo de vida de cada individuo y la organización de la comunidad en la que vive. Existen varias circunstancias que, sincronizadas para actuar en conjunto, permiten alcanzar la salud ideal en una población determinada. Todo se centra en lograr una medicina basada en la persona y en el entorno (expresión resumida de la “medicina social”). La educación actúa, de manera colectiva, como un factor de trascendencia para la salud individual y comunitaria. La asociación entre educación y salud es antigua, y se la conoce con el término de “higiene”.
Actualmente se la identifica con el concepto de la “Promoción de la Salud”. Como resultado de ello, en la primera mitad del siglo xx, se incorporó la asignatura de Higiene en la currícula del secundario. Creemos que, en la actualidad, deberían agregarse en la currícula de todos los niveles o eslabones educativos los cuidados de la salud (educación sanitaria) y del medioambiente (educación ecológica), temas impartidos por los mismos docentes involucrados en la educación para la salud. La educación formal, a lo largo de sus 13 a 14 años, tiempo que habitualmente toma esta educación, enseñaría los conocimientos para que se transformen en actitudes, comportamientos, hábitos y costumbres básicas y reflejas para la promoción y protección de la salud. Por su parte, el equipo de salud realiza otra tarea, la de la educación sanitaria –de manera conjunta con el resto de la sociedad– y gracias a ella las personas aprenden sobre su salud y cómo mejorarla.
Algunos de los aportes de la AMA y su Código de Ética
Debemos recordar que la AMA planteó en el 2001, en la Introducción de su Código de Ética para el Equipo de Salud, el axioma de que “la salud es responsabilidad de todos”, significando ello que toda la población debe contribuir para obtener la mejor salud, tanto para cada individuo como para la comunidad en su conjunto. Asimismo, también definió en esa fecha “la cascada de responsabilidades en salud”, en la cual reconoce que si bien la mayor responsabilidad corresponde a los profesionales directamente dedicados a la salud (médicos en sus distintas especialidades, odontólogos, farmacéuticos, kinesiólogos, psicólogos, enfermeros, instrumentadores, técnicos, administrativos, etc.), el resto de la población también tiene un grado de responsabilidad. La salud es tan importante que toda la sociedad debe estar comprometida. Siguiendo estos conceptos, la AMA reconoció como Agentes de Salud a todas aquellas personas que consciente o inconscientemente participan del cuidado de la salud. Por ello, acepta y jerarquiza en ese rol a los “educadores”, principalmente a los dedicados a los niveles infantojuveniles, dado que por su cercanía, influencia y respeto, que les otorgan los educandos y/o sus familias, cumplen un rol fundamental en dicha “cascada”. En general poseen gran credibilidad por los vínculos afectivos que generan en esta etapa de la vida.
La gran figura es la del “maestro”, que se reproduce con distintas implicancias a través de las décadas de la vida. Los educadores conocen que su actividad no solo está orientada a los aspectos técnicos educativos, sino que además están comprometidos, como parte de la comunidad, con la salud y con todos los otros derechos humanos. Esta esencia humanística del “dar al otro” debe ser reconocida también por la sociedad, y debe expresarse a través de una remuneración digna y acorde a su importante función social. La AMA recibe periódicamente en sus salones a docentes y alumnos de distintos niveles educativos, con el fin de transmitirles los cuidados de la salud y del medioambiente en línea con estos conceptos éticos. Entre otras, la AMA se ha adherido a campañas mundiales, como por ejemplo la lucha contra el tabaco, incentivada por la OMS, cuyo fin es educar a la población sobre los riesgos de este consumo (Figuras 1 y 2).


Merece recordarse, también por el significado simbólico de la necesidad de unión de esfuerzos de los distintos sectores de la sociedad, el aporte de Emilio R. Coni (1855-1928), primer presidente de la AMA, como médico higienista y urbanista. Se dedicó con arquitectos e ingenieros a diagramar, en las ciudades de Corrientes y Mendoza, las redes cloacales y el sistema de agua potable. Era la época de las infecciones gastrointestinales, cuyas epidemias diezmaban a la población, en especial la infantil. El gobierno de Mendoza le encargó en 1896 la ampliación del plan sanitario a otras áreas. En este sentido le propuso, por la ausencia de planificación urbanística relacionada con la falta de criterios estéticos de los espacios verdes arbolados, la proyección futura de sus parques principales, que él llamaba los “dos pulmones” de la ciudad. La incorporación del vegetal (árboles y plantas) hacia fines del siglo xix es percibida como una modificación valiosa en el tejido urbano. Coni se refirió a sí mismo diciendo “que en vez de ser médico de enfermos, lo he sido de ciudades y de pueblos”, demostrando desde aquella época la importancia del medioambiente en su relación con la salud (Figuras 3 y 4).
También Coni le dio suma jerarquía a la comunicación científica, creando, en 1892, la Revista de la AMA, que fue una de las primeras publicaciones médicas en el país. Su primer director fue Leopoldo Montes de Oca, quien fuera también decano de la Facultad de Medicina de la Universidad de Buenos Aires. Esta revista de reconocido prestigio continúa publicándose de manera periódica y sin interrupciones, contribuyendo al progreso de la medicina.


El aporte de la OMS y UNICEF a través de la Atención Primaria de la Salud (APS)
Se insiste en hacer un enfoque conjunto entre educación y salud para beneficio de toda la comunidad. Es necesario que los educadores se involucren con los principios del Programa de Atención Primaria de la Salud (APS), propuesto en 1978 por la OMS y la UNICEF, en la antigua Alma Ata, ex URSS. El término original en inglés es Primary Health Care y fue traducido como Atención Primaria de la Salud, pero se discute si esta traducción es la más adecuada. Algunos sostienen que el concepto de APS ha sido mal interpretado. La APS nace como una reacción frente al desarrollo desigual de la atención médica que existía hasta esa fecha y busca la transformación de los sistemas de salud en un sistema equitativo y solidario. La APS promueve una medicina comunitaria y social por sobre la individual y la meramente asistencialista. Allí se plantearon tres niveles de atención de la salud. En el primero se reunieron las medidas necesarias para que “el hombre o niño sano no se enferme”: comprende las acciones relacionadas a la Prevención y Protección de la Salud. El segundo nivel, Diagnóstico y Tratamiento, y el tercer nivel, Rehabilitación, corresponden a las acciones que se efectúan para que ese “hombre o niño enfermo” recupere su salud.
Probablemente, donde más deban involucrarse los educadores es sobre todo en los niveles educativos iniciales infantojuveniles, con el primer nivel: Prevención y Protección de la Salud. Corresponde programar acciones sanitarias para evitar que las personas adquieran determinadas enfermedades: cronograma de vacunación, eliminación y control de riesgos ambientales, campañas antitabaco y contra el alcoholismo, lucha contra las drogas, educación vial con cinturón de seguridad vehicular, efectos del sol y de la cama solar, educación sanitaria sobre higiene personal y alimentaria, valor de la educación física, etc. Surge también la concepción de ciudades saludables, los hospitales verdes, y otras. La educación para la salud debe llegar en un país organizado a todos los niños y niñas de su territorio.
Rol de las Organizaciones No Gubernamentales (ONG) en educación y salud
Para reforzar la idea de que “la educación y la salud es responsabilidad de todos”, ya sea con variados enfoques en su grado de participación, la mayoría de las ONG tienen establecidos en sus estatutos programas sobre educación y/o salud, o bien son creadas específicamente para dedicarse a uno o a ambos de estos temas. La Cruz Roja, al ampliar en las últimas décadas sus actividades o programas al terreno social, etc., también hizo un enfoque socioeducativo basado en la construcción de vínculos, en el interés superior del niño, centrado en las necesidades y derechos de la infancia y la adolescencia. Hace hincapié en que la educación promueve la igualdad y la inclusión social y tiene un papel clave en la lucha contra la pobreza, mejorando la salud, la nutrición y el bienestar emocional, promoviendo la igualdad de género, el éxito escolar, la paz y la democracia (Figura 5).

Entidades como el Rotary Internacional y la Asociación Internacional de Club de Leones, organizaciones mundiales de servicios, voluntarias y sin fines de lucro, están integradas por distintos actores sociales (que incluyen médicos y docentes) y que tienen como objetivo satisfacer distintas necesidades de la comunidad, para mejorar el bienestar general. Ambas están constituidas cada una por más de un millón de personas. Son clubes sociales abiertos a todas las razas, credos y culturas. Son reconocidos internacionalmente por sus servicios para la salud y la educación. Por un lado, entregan material didáctico moderno, como computadoras, y otorgan numerosas becas personales en zonas desprotegidas del Estado, etc., y por otro, entregan medicamentos o elementos de última generación a hospitales públicos (equipos de cardiología, de imágenes, de laboratorio, etc.) respondiendo a solicitudes específicas de sus comunidades. Además, también avanzan en programas de trascendencia regional, nacional e internacional (Figuras 6a y 6b).

Como ejemplo, se menciona, por el trascendente trabajo en equipo de toda la sociedad, la primera vacunación masiva contra el flagelo de la poliomielitis. La hizo el Rotary Internacional en 1979, conducido por su presidente, el Dr. James Bommar Jr., en Filipinas. Se vacunaron 1.040.000 niños con la subvención 3-H de La Fundación Rotaria (LFH) de 700.000 dólares. Años después, motivados por la visión humanitaria con criterio mundial, bajo la gestión de otro presidente, el Dr. Carlos Canseco González (1984-1985), se incorporarían al proyecto la OMS, la UNICEF, los CDC (Centros para el Control y Prevención de Enfermedades, EE. UU.), entre otras organizaciones, a las que en los últimos años se asoció la Fundación de Bill y Melinda Gates. Surgió el Programa Polio Plus, en un mundo donde se producían 350.000 casos anuales entre muertes y grandes secuelas en 151 países, para llegar actualmente a unos 3 o 4 casos anuales en zonas impenetrables de algunos países. En la Argentina, el último caso se produjo en 1984 y en 1995 se declaró al país libre de poliomielitis (Figuras 7a y 7b).

Además de este Programa de Servicios de nivel mundial, el Rotary Internacional está comprometido con otros de permanente vigencia: la lucha contra otras enfermedades (paludismo, dengue, Chagas, etc.); intercambio de jóvenes entre países; el programa INTERAC (Intervenciones con altas capacidades, valoración y recursos educativos); promoción para la paz; suministro de agua potable (arsénico, residuos, cloacas, etc.); salud materno infantil; apoyo a la educación; desarrollo de las economías locales y regionales, y protección del medioambiente, entre otras. Esto es posible por la amplia extensión geográfica que tienen estas ONG en casi todo el mundo.
Conclusiones
La educación y la salud no deben actuar como compartimentos estancos, sino como vasos comunicantes entre sí y con el resto de la comunidad, pues la educación mejora la salud de las personas. La educación y la salud son responsabilidad de todos los ciudadanos de un país, independientemente del rol que desempeñen, porque son tan relevantes que su divulgación y promoción no deben ser responsabilidad exclusiva de los profesionales de la educación y de la salud. La educación y la salud son trascendentes para un país que quiera tener “Justicia Social para Todos”, constituyéndose en derechos humanos fundamentales. Toda persona merece recibir una educación digna y la meta mundial es llegar a la “educación global digna”. El concepto y las aplicaciones de las Tecnologías de la Información y la Comunicación (TIC), así como los aprendizajes de idiomas, deben ser incluidos en todos los niveles educativos.
Para permitir la navegabilidad en las redes asociadas en todo el país deben ejecutarse planes de conectividad federal. A partir de la reunión en Alma Ata (1978) se reconoce que el proceso salud-enfermedad está directamente vinculado al proceso económico y social de la comunidad. En el marco de esta medicina social, el concepto de salud es expresión de calidad de vida y bienestar. El hombre no es el simple resultado de la evolución biológica, sino que está condicionado por el desarrollo histórico de la sociedad y a su vez actúa como condicionante de la estructura socioeconómica. Finalmente, se valora el rol de las Organizaciones No Gubernamentales (ONG) en su importante accionar en educación y salud. De ellas se comentan detalles de lo actuado por la AMA desde 1891 y el Rotary International desde 1905.
Bibliografía recomendada
• Asociación Internacional de Club de Leones. Disponible en: https://www.lionsclubs.org/es/search-results?keys=educaci %C3%B3n
• Bartomeo AMR. La salud y la enfermedad en atención primaria. Bs. As. Editorial Instituto Universitario de Ciencias de la Salud, 1998.
• Costa M, López E. Educación para la salud. Una estrategia para cambiar los estilos de vida. Madrid. Editorial Pirámide, 1996.
• Choque Larrauri R. Comunicación y educación para la promoción de la salud. Lima, 2005.
• Cruz Roja: https://www2.cruzroja.es/que-hacemos/educacion
• Desiderio WA, Losardo RJ, Bortolazzo C, Van Tooren JA, Hurtado-Hoyo E. Deporte, educación y salud. Rev. Asoc. Méd. Argent. 2021;134(3):8-14.
• Etcheverry GJ. La tragedia educativa. Bs. As. Editora Bibihuma, 2006.
• Falke GO, Pellegrino JA. Salud integral del joven y del adolescente. Medicina preventiva y social. Rev. Asoc. Méd. Argent. 2020;133(4):24-9.
• Hurtado Hoyo E. Educación global digna. Rev. Asoc. Méd. Argent. 2015;128(1):3.
• Hurtado Hoyo E, Buzzi AP, Couto G. 120 años de la Revista de la Asociación Médica Argentina. Rev. Asoc. Méd. Argent. 2013;126(3):4-5.
• Hurtado Hoyo E, Dolcini H, Yansenson J y col. Código de Ética para el Equipo de Salud de la AMA. EDIAMA. Bs. As., ediciones 2001 y 2011. Mendoza, Ed. Univers. Aconc. 2016.
• Hurtado Hoyo E, Losardo RJ, Bianchi RI. Salud plena e integral: un concepto más amplio de salud. Rev. Asoc. Méd. Argent. 2021;134(1):18-25.
• Hurtado Hoyo E, Losardo RJ, Bruno MF. Tabaré Vázquez: médico y presidente uruguayo. Rev. Asoc. Méd. Argent. 2021;134(1):4-7.
• Hurtado Hoyo E, Renna J, Herrero R. Educación virtual: EDUVIRAMA. Rev. Asoc. Méd. Argent. 2008;121(3):3-5.
• Hurtado Hoyo E, Renna J, Herrero R. Sitios Web en salud: lineamientos para su desarrollo, gestión y administración. Rev. Inform. Méd. 2001;8:15-7.
• Hurtado Hoyo E, Renna J, Herrero R, Ruiz S. E-learning aplicada a la actualización médica continua. Rev. Inter. Pharma. XII, 2006;32:8-12.
• Hurtado Hoyo E, Speroni CE. El Rotary Internacional y las circunstancias de nuestro mundo en el Centenario del Rotary Club de Buenos Aires. Rev. Vida Rotaria. 2019;484:10-4.
• Losardo RJ. La ética en el periodismo y los agentes de comunicación en salud. Boletín Comité Nacional Bioética. 2020;1(3):10-1.
• Losardo RJ. Los recursos naturales no son infinitos y la supervivencia de la población está en juego. Boletín Comité Nacional Bioética. 2021;1(9):27-9.
• Losardo RJ. Día Mundial sin Tabaco 2017. OMS y AMA. Rev. Asoc. Méd. Argent. 2017;130(4):33-5.
• Losardo RJ, Piantoni G, Scali JJ, Puricelli JL. La Asociación Médica Argentina y el Rotary Club de Buenos Aires. La misión rotaria y su relación con la medicina. Rev. Asoc. Méd. Argent. 2020;133(1):25-8. Revista de la Asociación Médica Argentina, Vol. 134, Número 4 de 2021 / 23 La educación y la salud son derechos sociales pero también una responsabilidad de todos los ciudadanos Dr Elías Hurtado Hoyo y col.
• Ministerio de Salud. Argentina. Manual sobre los derechos de los/as pacientes para el Equipo de Salud. 2021. • Morosi P. Favaloro: el gran operador. Bs. As. Editorial Marea, 2020.
• Neri A. Salud y política social. Bs. As. Editorial Hachette, 1983; 2° edición.
• Perea Quesada R. La educación para la salud, reto de nuestro tiempo. Educación XXI. 2002:15-40.
• Renna J, Hurtado Hoyo E, Herrero R, Ruiz S. Tecnologías de la información y la comunicación aplicadas a la educación médica continua. Gacet. Med. Méx. 2004;140(1):71-6.
• Rodríguez Herrera R, Mora EV, Gómez Alpízar L, y cols. Recomendaciones sanitarias a los centros de salud para la seguridad del paciente en la pandemia de covid-19. Herramienta educativa subvalorada. IJMSS. 2020; 7(1):14-9.
• Salvat M. La explosión educativa. Biblioteca Salvat de grandes temas, tomo 64. Barcelona. Salvat editores, 1973.
• Sonis A, y cols. Atención de la salud. Medicina sanitaria y administración de salud. Bs. As. Editorial El Ateneo, 1990; 4° edición.
• Torres Goitía Torres J, Torres Goitía Caballero J, Lagrava Burgoa M. La salud como derecho. Conquista y evolución en Bolivia. La Paz. Editores plural, 2015.
Descargar Contenido
CASO CLÍNICO
Neumotórax, neumomediastino y enfisema subcutáneo en una paciente con covid-19
Dres Mario Valerga,1 Domingo Palmero2
1 Médico Infectólogo. Jefe de Sala 35 - Internación de covid-19 - Pabellón Koch. Hospital de Enfermedades Infecciosas “Francisco J. Muñiz”. 2 Prof. Titular de Neumonología, Universidad de Buenos Aires (UBA) y Universidad del Salvador (USAL). Director del Instituto Vaccarezza (UBA). Jefe de la División de Neumotisiología, Hospital de Enfermedades Infecciosas “Francisco J. Muñiz”. Ciudad Autónoma de Buenos Aires, Argentina
Resumen
Los coronavirus humanos clásicos son agentes etiológicos del resfrío común. Desde el año 2000 se han comunicado brotes de enfermedades respiratorias graves ocasionadas por nuevas variedades de coronavirus. En noviembre del 2019, se reportó en China el comienzo de un brote producido por un nuevo coronavirus denominado SARS CoV 2. La enfermedad, denominada covid-19, se caracteriza por presentar fiebre, tos, odinofagia y anosmia, y en algunos casos puede evolucionar a neumonías graves que pueden requerir asistencia respiratoria mecánica. Se presenta el caso de una paciente con SIDA y covid-19, con neumotórax, neumomediastino y enfisema subcutáneo, secundarios al tratamiento invasivo de un pioneumotórax.
Palabras claves. Neumotórax, neumomediastino, COVID 19.
Pneumotorax, Pneumomediastinum and Subcutaneous Emphysema in a Patient with COVID-19
Summary
Classic human coronaviruses are etiologic agents of the common cold. Outbreaks of serious respiratory diseases caused by new varieties of coronavirus have been reported since 2000. In november 2019 was reported in China the beginning of an outbreak produced by a new coronavirus called SARS CoV 2. The disease, called COVID-19, is characterized by fever, cough, odynophagia and anosmia, and in some cases it can evolve to severe pneumonia that may require mechanical ventilation. A patient with AIDS and COVID-19, with pneumothorax, pneumomediastinum and subcutaneous emphysema, secondary to invasive treatment of a pioneumothorax is reported.
Key words. Pneumothorax, pneumomediastinum, COVID 19.
Caso clínico
Paciente de 25 años, de sexo femenino, que fue internada por presentar tos productiva con expectoración purulenta y fiebre de 72 horas de evolución. La paciente se automedicó solamente con paracetamol, sin mayor mejoría, por lo que consultó en este hospital y se resolvió su internación. La paciente presentaba antecedentes de serología positiva para el virus de la inmunodeficiencia humana (VIH), de transmisión vertical, con mala adherencia al tratamiento antirretroviral. El último esquema indicado fue emtricitabina, tenofovir y efavirenz, que había abandonado hacía seis meses. Registraba, además, historia de múltiples internaciones por neumonía de la comunidad, toxoplasmosis cerebral en 2018 y colangiopatía asociada al VIH. A su ingreso en la sala se hallaba lúcida, subfebril, adelgazada y orientada en tiempo y espacio. Se auscultó disminución del murmullo vesicular en la base pulmonar izquierda, con matidez a la percusión y aumento de las vibraciones vocales.
Por guardia, se realizaron una tomografía axial computada de tórax, que mostró un derrame pleural izquierdo con un patrón en vidrio esmerilado tenue bilateral, y una ecografía abdominal, que evidenció solamente la presencia de una hepatomegalia homogénea. Se realizó una toracocentesis que dio salida a un líquido pleural purulento. Con diagnóstico de empiema se realizó interconsulta con cirugía, y se colocó un tubo de drenaje pleural. Los análisis de sangre informaron: Hto: 28% - Leucocitos: 5100/mm3 con desviación a la izquierda - Recuento de plaquetas: 350.000/mm3 - VSG: 32 mm 1ª hora - Urea: 15 mg/dl - Glucosa: 96 mg/dl - Creatinina: 0,50 mg/dl - TGO: 17 UI/l - TGP: 18 UI/l - FAL: 411 UI/l - LDH: 543 UI/l - Na+: 138 mEq/l - K+ : 3.5 mEq/l - Tiempo de Quick: 100% - KPTT: 32” - VDRL: no reactiva - CD4: 17 células/µL (13%) - CD8: 536 células/µL (60%) - Carga viral para VIH: 750.000 copias/ml. Por la imagen intersticial en la tomografía torácica, se realizó hisopado rinofaríngeo en busca de coronavirus por PCR, que resultó positivo. Una nueva analítica hemática informó: dímero D: 2174 ng/ml - Procalcitonina: < 0,05 ng/ml - troponina: < 1,5 ng/ml. El cultivo de líquido pleural resultó positivo para Pseudomonas aeruginosa, solo sensible a amikacina, cefepime, ciprofloxacina, imipenem y meropenem.
Se indicó meropenem 1g/8 h IV. La paciente evolucionó en forma tórpida, con desarrollo de enfisema subcutáneo generalizado y dificultad respiratoria. Se realizó de urgencia una nueva tomografía torácica sin contraste, que mostró la presencia de un neumotórax izquierdo asociado a tubo de avenamiento, pleural y un extenso enfisema de partes blandas, que disecaba los planos musculares en la región torácica con extensión al cuello y a la pared abdominal. Se asocia a neumomediastino y neumopericardio (Figura 1).
Se decidió el pase de la paciente a la unidad de terapia intensiva, donde permaneció internada durante diez días, con reabsorción progresiva espontánea del enfisema subcutáneo, el neumopericardio y el neumomediastino. Respecto del hidroneumotórax, este persistió, observándose loculación y engrosamiento pleural, por lo que se programó una videotoracoscopía (VATS) para remover adherencias y permitir la reexpansión pulmonar completa.

Discusión
Los coronavirus son virus envueltos, cuyo genoma es RNA de simple cadena. Pertenecen a una gran familia de virus (Coronaviridae) que infecta a aves y varios mamíferos, incluyendo camélidos, murciélagos, ratas, ratones, perros, gatos y humanos.1 En estos últimos, algunos miembros de esta familia son conocidos desde hace décadas por causar síntomas de resfrío común.
Los coronavirus han sido reconocidos como causantes de graves infecciones respiratorias e intestinales. El primer brote, reportado como síndrome respiratorio agudo severo (SARS), ocurrió en la provincia de Guangdong, China, en 2002.2 El agente etiológico se denominó SARS - CoV y se extendió a cinco continentes, infectando a 8.098 personas y causando 774 muertes. En 2012 emergió otro coronavirus (MERS-CoV) en la península arábica y fue exportado a veintisiete países, donde causó un total de 2.494 infecciones y 88 muertes.3 En diciembre de 2019 se identificó por primera vez, en Wuhan, China, un nuevo coronavirus previamente desconocido, denominado SARS-CoV-2, que es el agente causal de la epidemia de neumonía atípica covid-2019 (Corona Virus Disease 2019).4
Debido a su velocidad de expansión y su gravedad, el 11 de marzo de 2020, la Organización Mundial de la Salud (OMS) declaró la pandemia. En la Argentina, el primer caso confirmado fue comunicado el 5 de marzo de 2020. Los síntomas más comunes son fiebre, tos, odinofagia y anosmia,5 y algunos de ellos evolucionan a neumonías graves que requieren ventilación mecánica y cuidados intensivos. Los factores de riesgo relacionados con una mala evolución son la hipertensión, la diabetes, la obesidad y la edad mayor a 75 años.6
Además de las varias causas de morbilidad y mortalidad en pacientes con covid-19, la frecuencia y el impacto de las coinfecciones se estudian a medida que avanza la pandemia en los distintos países. La paciente que traemos a mostración presenta como comorbilidad el diagnóstico de sida, el antecedente de neumonías a repetición y la presencia de un pioneumotórax con aislamiento de Pseudomonas aeruginosa. El neumotórax, el neumomediastino y el enfisema subcutáneo de etiología no infecciosa son entidades generalmente benignas y de curso autolimitado, asociadas, usualmente, a procedimientos invasivos, cirugías o ventilación mecánica. Dada esta condición de benignidad, si bien las imágenes pueden resultar impactantes, la reabsorción del aire suele ocurrir en forma espontánea.7
Existe un potencial riesgo de complicaciones por acumulación masiva de aire, que puede comprometer la vida del paciente al interferir en la mecánica respiratoria y dificultar el retorno venoso.8
Frente a esta situación, puede apelarse a la realización de pequeñas incisiones subcutáneas para liberar el aire acumulado, la inserción de un tubo torácico para drenar el neumotórax (si está presente) o la mediastinoscopía en los casos de neumomediastino a tensión.9
En el caso que presentamos, la colocación del tubo de drenaje para el pioneumotórax se asumió como la causa desencadenante del neumomediastino, neumopericardio y el enfisema subcutáneo. La evolución de las tres complicaciones fue favorable, no así el pioneumotórax que, en vistas de su falta de resolución completa y de la aparición de adherencias y engrosamiento pleurales, requirió programar una VATS para cuando la PCR de la paciente fuera SARS - CoV 2 negativa. Aunque la paciente presentó covid-19 con escasos infiltrados pulmonares, su principal patología fue el empiema y las complicaciones del drenaje quirúrgico.
Esta paciente deja como enseñanza que en esta era de pandemia por SARS CoV 2, no todas las complicaciones graves son atribuibles a covid-19.
Bibliografía
1. Informe SARSCOV2, marzo de 2020. Sociedad Argentina de Virología - AAM. Disponible en: https://aam.org. ar/src/img_up/22032020.0.pdf
2. Guan Y, Zheng BJ, He YQ, Liu X, Zhuang ZX, Cheung CL, et al. Isolation and characterization of viruses related to the SARS coronavirus from animals in southern China. Science. 2003;302:276-8.
3. Organización Mundial de la Salud. Middle East respiratory syndrome coronavirus (MERS-CoV) Disponible en: http://www.who.int/emergencies/mers-cov/en/.opens in new tab
4. Organización Mundial de la Salud. Coronavirus Disease (COVID-19) pandemic. Disponible en: https://www.who.int/emergencies/diseases/novel-coronavirus-2019
5. Guan WJ, Ni ZY, Hu Y, Liang WH, Ou CQ, He JX, et al. Clinical Characteristics of Coronavirus Disease 2019 in China. N Engl J Med. 2020;382(18):1708-20.
6. Schauwvlieghe AFAD, Rijnders BJA, Philips N, et al. Invasive aspergillosis in patients admitted to the intensive care unit with severe influenza: a retrospective cohort study. Lancet Respir Med. 2018;6(10):782-92.
7. Castillo Aznar J, Delgado Domingo JA, Tejedor Vargas P, Peña de Buen N, Mateo Orobia AJ, Lafuente Ojeda N. Enfisema subcutáneo masivo en postoperatorio de cirugía torácica. Revisión y tratamiento de la entidad. Rev Mex Anestesiol. 2018;41(2): 133-1236.
8. Santalla Martínez M, Dacal Quintas R, Marcos Velázquez P. Tratamiento con drenajes subcutáneos en el neumomediastino y enfisema subcutáneo masivo. Arch Bronconeumol. 2013;49(3):126-30.
9. O’Reilly P, Chen H, Wiseman R. Management of extensive subcutaneous emphysema with subcutaneous drain. Respirol Case Report. 2013;1:28-30.
Descargar Contenido
ACTUALIZACIÓN
Consenso Nacional Inter-Sociedades sobre Tamizaje en Cáncer de Mama, 2021
Dres Agustín Falco,1 Paola Pucci,3 Romina Moreau,3 Bárbara Miller,9 Darío Schejtman,2 Dolores Mansilla,9 María Eugenia Azar,2 Matías Landi,4 Javier Rodríguez Lucero,4 Lucrecia Ballarino,4 Ángela Solano,5 Alejandra Mampel,5 Mariano Toziano,6 Javier Stigliano,6 Giselle Pizarro,7 Claudio Storino,7 Verónica Vázquez Balcarce,8 Claudia de Angelis,8 Fernando Paesani,10 María Mercedes Carrizo,10 Clelia Vico,12 Liliana González,12 Soledad Aguirre,12 Jorge Nadal,11 Gonzalo Echeverría11
1 Academia Nacional de Medicina. 2 Sociedad Argentina de Mastología (SAM). 3 Sociedad Argentina de Radiología (SAR). 4 Federación Argentina de Asociaciones de Radiología, Diagnóstico por Imágenes y Terapia Radiante (FAARDIT). 5 Sociedad Argentina de Genética (SAG). 6 Sociedad de Obstetricia y Ginecología de Buenos Aires (SOGIBA). 7 Asociación Médica Argentina (AMA). 8 Sociedad Argentina de Terapia Radiante Oncológica (SATRO). 9 Instituto de Oncología Ángel H. Roffo (IOAR). 10 Asociación Argentina de Ginecología Oncológica (AAGO). 11 Asociación Argentina de Oncología Clínica (AAOC). 12 Sociedad Argentina de Cancerología (SAC).
Introducción
El cáncer de mama es el cáncer más frecuente en nuestro país (21.000 casos nuevos por año) y la primera causa de muerte por cáncer en la mujer (6400 muertes por año). El riesgo de padecer cáncer de mama de una mujer a lo largo de su vida es del 13% (1 de cada 8). La mayoría de los cánceres son de origen esporádico (75%), es decir, en mujeres sin antecedentes familiares o mutaciones genéticas.
El elemento fundamental para controlar la enfermedad es la detección temprana (prevención secundaria) y el método aceptado para realizar esta acción y ser utilizado en los programas de tamizaje es la mamografía. La mamografía es el único método de imágenes que en la actualidad, a través de numerosos ensayos clínicos randomizados ha demostrado reducir tanto la mortalidad por cáncer de mama (30-40%) como la incidencia de cáncer de mama avanzado (25%, tanto en compromiso local como regional). Los avances en el tratamiento del cáncer de mama no reemplazan la necesidad de las pruebas de tamizaje.
Tipos de tamizaje: El objetivo de los programas de tamizaje es la reducción de la mortalidad por cáncer de mama. El tamizaje implica la detección del cáncer cuando es asintomático, con el fin de mejorar el pronóstico y la sobrevida de las pacientes.
Definición de tamizaje: es el uso de una prueba o examen sencillo en una población saludable para identificar a aquellos individuos que tienen al guna patología, pero que todavía no presentan síntomas (enfermedad subclínica). A la hora de hablar de tamizajes, es importante identificar las principales diferencias que existen entre los distintos tipos.
Tamizaje poblacional u organizado: es aquel en el que el objetivo de la prueba es la población, o algún grupo de ella (programa formal). En este tipo de tamizaje se invita a la población seleccionada a realizarse el examen, cumpliendo ciertos requerimientos y normas administrativas. Debe recordarse que es el tamizaje poblacional el que reduce la mortalidad por cáncer, por lo que desde nuestro lugar abogamos por su implementación.
Tamizaje oportunista o búsqueda de casos: el objetivo de la prueba se limita a las pacientes que examinamos en la consulta diaria, y permite detectar en una paciente asintomática la enfermedad en un estadio inicial.
Definición de riesgo Se definen los grupos de riesgo sobre la base de los antecedentes personales y familiares y la densidad mamaria, según modelos de riesgo (por ej., Tyrer Cuzick).
Mujeres de riesgo promedio < 15% de riesgo
• La mamografía se considera apropiada
• La tomosíntesis se considera apropiada
• El ultrasonido podría ser apropiado
Mujeres de riesgo intermedio (mujeres con historia personal de cáncer de mama HDA, neoplasia lobular, mama densa o riesgo entre 15 y 20%) • La mamografía se considera apropiada
• La tomosíntesis se considera apropiada
• El ultrasonido podría ser apropiado
• La resonancia con contraste podría ser apropiada
Mujeres de alto riesgo (con variantes patogénicas tipo BRCA u otras, síndromes de cáncer heredo-familiar, pacientes con antecedentes de irradiación del tórax en edades de 10 a 30 años o riesgo > a 20%) Véanse las recomendaciones para cáncer de mama hereditario.
• La mamografía se considera apropiada
• La tomosíntesis se considera apropiada
• La resonancia con contraste se considera apropiada
• El ultrasonido podría ser apropiado1
Población alcanzada por el consenso: Mujeres de 40 años o más, con riesgo promedio, asintomáticas. No hay una edad definida para la finalización; las recomendaciones tienen en cuenta la esperanza de vida y las condiciones comórbidas y determinan que la mamografía de detección sigue siendo apropiada cuando la expectativa de vida de una mujer excede los cinco a siete años. La periodicidad debería ser anual, en función de la menor sensibilidad de la mamografía en este grupo etario.
Definición de paciente con riesgo promedio: Pacientes con un riesgo menor al 15%, según modelos matemáticos de cálculo de riesgo que toman características personales y familiares de cada paciente. Para considerarse riesgo promedio, no debe tener:
• Antecedentes personales de cáncer de mama ni lesiones atípicas.
• Antecedentes familiares importantes de cáncer de mama (mujeres con cáncer de mama a edad temprana y familiares varones con cáncer de mama).
• Mutaciones genéticas que aumentan el riesgo de cáncer de mama.
• Antecedente de radioterapia torácica antes de los 30 años. (Para mayor información remitirse al consenso de alto riesgo).
Recomendaciones generales: Importancia de comenzar a los 40 años y con periodicidad anual La tasa de incidencia del cáncer de mama se incrementa en forma significativa a partir de los 35 años:
• 1 de cada 6 cánceres ocurre en mujeres entre los 40-49 años.
• El riesgo de desarrollar cáncer de mama a 10 años, de una mujer de 40 años, es 1/69 (1/229 si tiene 30 años y 1/42 si tiene 50 años).1
• 17% del total de las muertes por cáncer de mama ocurren entre los 40-49 años.
• El 16% de los cánceres de mama se diagnostican entre los 40 y 49 años.

Se analizaron diferentes artículos obteniendo porcentajes de sensibilidad y especificidad comparativamente entre todos los métodos. La especificidad mostró una gran variabilidad entre los trabajos consultados, siendo los valores más relevantes para mamografía analógica 90-92%, CR 80,3%, DR 90-92%, TS 80,9-86,9% y US 66,6- 74,2%. Bo Hwa Choi. Korean J. Effect of Different Types of Mammography Equipment on Screening Outcomes: A Report by the Alliance for Breast Cancer Screening in Korea. Radiol 2019;20(12):1638-1645.
Mamografía analógica: en este consenso se desaconseja su uso, considerando consensos internacionales previos y múltiples trabajos científicos.
Mamografía CR: las imágenes se obtienen mediante un equipo analógico y son digitalizadas por un equipo CR, obteniendo algunos beneficios de las imágenes digitales, como la posibilidad de almacenamiento, envío digital y posprocesado para mejorar su calidad. Dependiendo de la tecnología utilizada, la radiación puede ser mayor que la analógica.
Mamografía DR (2D): utiliza detectores que transforman directamente los rayos X en una imagen digital, sin requerir interfaces; por ende, no existe dispersión y se obtienen imágenes más nítidas. La mamografía DR es más sensible que la mamografía analógica en mujeres menores de 50 años, mujeres con mama densa y pre y perimenopáusicas.2 La mamografía DR tiene mejores resultados en comparación con la mamografía CR y la analógica en términos de tasa de recitación, tasa de detección de cáncer, valor predictivo positivo y especificidad. Detecta mayor cantidad de CDIS. Además, mejora la calidad de la mamografía de tamizaje.5 De acuerdo con el consenso de EUSOBI debería utilizarse DR (no CR) en lugar de la mamografía analógica, teniendo en cuenta la menor dosis de radiación, la mejor calidad de imagen, la posibilidad de posprocesado, archivo digital y transmisión de las imágenes y el no uso de químicos contaminantes.6
TS (3D) y mamografía sintetizada: La TS utiliza el mismo equipamiento que la mamografía DR, incorporando el desplazamiento del tubo durante la adquisición, lo que permite obtener múltiples imágenes en distintos ángulos, procesados de modo tal que reconstruyen la mama en cortes de 1 mm de espesor. La mamografía sintetizada es una imagen mamográfica DR creada por medio de un software especial utilizando los mismos datos obtenidos para la TS, sin aumentar la dosis de radiación. La TS ha demostrado una mayor sensibilidad, ya que detecta hasta un 40% de cánceres invasores, y una mayor especificidad, dado que aumenta el valor predictivo positivo de las recitaciones y disminuye los falsos positivos o BI RADS 0.
La sensibilidad de la DR es del 87%; DR más TS 89%, y mamografía sintetizada más TS 88%. En pacientes de 50 a 59 años, la sensibilidad fue significativamente mayor para DR más TS, en comparación con DR sola. En pacientes con mama densa, la sensibilidad de la DR fue del 86%, en comparación con el 93% de DR más TS. La especificidad para DR fue del 57%; para DR más TS 70%, y para mamografía sintetizada más TS 72%. La especificidad de la TS es significativamente mayor que la DR en todos los subgrupos estudiados en el TOMMY TRIAL y es considerada muy beneficiosa para los programas de tamizaje en mujeres jóvenes con mama densa.7
Ecografía o US: Para las mujeres con tejido mamario denso, pero sin factores de riesgo adicionales, la ecografía puede ser útil como complemento de la mamografía. La utilización de US en este grupo de mujeres puede incrementar la detección del cáncer entre 1,1-7,2/1000 mujeres con mama densa, pero con un aumento también de la tasa de falsos positivos (10,4% para mamografía más US y 4,4 para mamografía solamente - ACRIN 6666), aspectos que deben considerarse en la decisión.8 No hay datos que respalden el uso de US para mujeres de riesgo promedio con mamas no densas en tamizaje.
ABUS (US automatizada): aporta beneficios similares al US tradicional en mamas densas y debe ser usada solo en tamizaje y en conjunto con mamografía.
Resonancia magnética (RM): la evidencia es insuficiente para recomendar la RM en este grupo de pacientes.
Mamografía contrastada: la evidencia es insuficiente para recomendarla en este grupo de pacientes.
Recomendaciones en mamas densas (ACR C-D)
La alta densidad mamaria se considera en la actualidad un factor de riesgo independiente para cáncer de mama. Las mujeres con mamas densas (ACR C y D) tienen un riesgo de cáncer 1,5 a 2 veces mayor en comparación con las mujeres con mama no densa (ACR Ay B).9 El riesgo de presentar un cáncer del intervalo es 5,6 veces mayor en las pacientes con mamas extremadamente densas, lo cual es una razón de peso para utilizar técnicas suplementarias de tamizaje en este grupo.10 La sensibilidad de la mamografía y la TS disminuye progresivamente con el aumento de la densidad mamaria. Este grupo de pacientes podría beneficiarse con una evaluación US complementaria, realizada por especialistas entrenados en la correlación mamoecográfica. Debe tenerse en cuenta que a mayor densidad mamaria la dependencia tecnológica se hace más evidente. Existen líneas de investigación que toman en consideración la posible utilidad de la RM y de la mamografía contrastada en este grupo de pacientes, que deberán ser validadas o descartadas con resultados de trabajos clínicos randomizados y análisis de costo/beneficio.11-15
Recomendaciones generales ante sospecha de cáncer hereditario16
a. En caso de antecedentes familiares de primer y/o segundo grado relacionados con cáncer de mama/ovario hereditario, diagnóstico de cáncer de mama ≤ 45 años, histología con receptores hormonales negativos y Her2-neu no-amplificado (cáncer de mama triple negativo), se sugiere incluir una consulta de asesoramiento genético oncológico para evaluar la factibilidad de un estudio genético.
b. Cuando ya se conoce la predisposición genética familiar, se recomienda el análisis de la variante patogénica en los familiares, de cualquier sexo, para ubicarlos en el grupo de población general (variante patogénica ausente) o de alto riesgo (variante patogénica presente). En el cuadro siguiente se resumen las recomendaciones de este Consenso Inter-Sociedades.

Cierre
La tecnología en cuanto a las imágenes mamarias ha mejorado sostenidamente en los últimos tiempos y es fundamental realizar el tamizaje con la mejor tecnología disponible. Es recomendable contar con médicos especialistas en imágenes mamarias, capaces de informar de manera conjunta los diferentes métodos utilizados en la valoración de la paciente. Abogamos por la organización de un programa de tamizaje mamográfico poblacional organizado a nivel nacional.
Bibliografía
1. Mainiero MB, Moy L, Baron P, Didwania AD, DiFlorio RM, Green ED, Heller SL, Holbrook AI, Lee SJ, Lewin AA, Lourenco AP, Nance KJ, Niell BL, Slanetz PJ, Stuckey AR, Vincoff NS, Weinstein SP, Yepes MM, Newell MS. Breast Cancer Facts & Figures 2019-2020. ACR Appropriateness Criteria Breast Cancer Screening Expert Panel on Breast Imaging: American College of Radiology. 2017.
2. Pisano ED. Diagnostic Performance of Digital versus Film Mammography for Breast-Cancer Screening. N Engl J Med. 2005;17:353.
3. Séradour B. Comparison of Direct Digital Mammography, Computed Radiography, and Film-Screen in the French National Breast Cancer Screening Program. American Journal of Roentgenology. 2014;202:229-36. https://doi.org/10.2214/AJR.12.10419
4. Won Hwa Kim. Diagnostic performance of tomosynthesis and breast ultrasonography in women with dense breasts: a prospective comparison study. Breast Cancer Res Treat. 2017;162:85-94. https://doi.org/10.1007/s10549-017-4105-z
5. Bo Hwa Choi. Effect of Different Types of Mammography Equipment on Screening Outcomes: A Report by the Alliance for Breast. Cancer Screening in Korea. Korean J Radiol. 2019;20(12):1638-45. https://doi.org/10.3348/kjr.2019.0006
6. Sardanelli F, Fallenberg EM, Clauser P, Trimboli RM, Camps-Herrero J, Helbich TH, Forrai G; European Societyof Breast Imaging (EUSOBI), with language review by Europa Donna–The European. Mammography: an update of the EUSOBI recommendation son information for women. Breast Cancer Coalition Insights Imaging. 2017;8:11-8. https://doi.org/10.1007/s13244-016-0531-4
7. Gilbert FJ, Tucker L, Guillan M, et al. Accuracy of Digital Breast Tomosynthesis for depicting breast cancer subgroups in a UK retrospective reading study (TOMMY TRIAL).
8. Berg WA, Blume JD, Cormack JB, et al. Combined Screening With Ultrasound and Mammography vs. Mammography Alone in Women at Elevated Risk of Breast Cancer. JAMA. 2008;299(18):2151-63. https://doi.org/10.1001/jama.299.18.2151
9. Bertrand KA, Tamimi RM, Scott CG, et al. Mammographic density and risk of breast cancer by age and tumor characteristics. Breast Cancer Res. 2013;15(6):R104.
10. Kerlikowske K, Scott CG, Mahmoudzadeh AP, et al. Automated and clinical breast imaging reporting and data system density measures predict risk for screen-detected and interval cancers: A case-control study. Ann Intern Med. 2018;168:757-65.
11. Kuhl CK, Strobel K, Bieling H, Leutner C, Schild HH, Schrading S. Supplemental breast MR imaging screening of women with average risk of breast cancer. Radiology. 2017;283:361-70.
12. Jochelson MS, Pinker K, Dershaw DD, et al. Comparison of screening CEDM and MRI for women at increased risk for breast cancer: A pilot study. Eur J Radiol. 2017;97:37-43.
13. Sung JS, Lebron L, Keating D, D’Alessio D, Comstock CE, Lee CH, Pike MC, Ayhan M, Moskowitz CS, Morris EA, Jochelson MS. Performance of Dual-Energy Contrast-enhanced Digital Mammography for Screening Women at Increased Risk of Breast Cancer. Radiology. 2019;293:81-8. https://doi.org/10.1148/radiol.2019182660
14. Bakker MF, de Lange SV, Pijnappel RM, Mann RM, Peeters PHM, Monninkhof EM, et al. Supplemental MRI Screening for Women with Extremely Dense Breast Tissue. N Engl J Med. 2019;381:2091-102. https://doi.org/10.1056/NEJMoa1903986
15. Veenhuizen SGA, de Lange SV, Bakker MF, Pijnappel RM, Mann RM, Monninkhof EM, Emaus MJ, et al. Supplemental Breast MRI for Women with Extremely Dense Breasts: Results of the Second Screening Round of the DENSE Trial. Radiology. 2021;299(2). https://doi.org/10.1148/radiol.2021203633
16. GUIDELINES - Daly Mary B J Natl Compr Canc Netw. 2021;19(1):77-102.
Descargar Contenido
ACTUALIZACIÓN
Día Mundial de la Seguridad del Paciente: 17 de septiembre
Dres Ricardo Losardo,1, 2 Gustavo Piantoni,1, 3 Carlos Mercau,1, 4 Alfredo Buzzi,1, 5 Silvia Falasco,1, 6 Jorge Reilly1, 7
1 Comité de Seguridad del Paciente de la Asociación Médica Argentina. 2 Cirujano plástico. Profesor Titular, Carrera de Especialista en Cirugía Plástica, Escuela de Posgrado, Facultad de Medicina, Universidad del Salvador (USAL), Buenos Aires. Exdirector del Hospital de Oncología “María Curie” (GCBA). 3 Oftalmólogo. Profesor Emérito de Oftalmología, Facultad de Medicina, Universidad de Buenos Aires (UBA). Exjefe del Servicio de Oftalmología, Hospital Gral. de Agudos “Carlos Durand” (GCBA). 4 Pediatra. Profesor de Pediatría, Facultad de Medicina, Universidad del Salvador (USAL), Universidad Interamericana. Director de la Carrera de Especialistas en Pediatría, Facultad de Medicina, Universidad de Buenos Aires (UBA). Subdirector de la Carrera de Especialistas en Medicina Sanitaria, Facultad de Medicina, Universidad de Buenos Aires (UBA). Exdirector del Hospital Gral. de Agudos “J. M. Ramos Mejía” (GCBA). 5 Radiólogo. Profesor Titular de Diagnóstico por Imágenes, Facultad de Medicina, Universidad de Buenos Aires (UBA). Director Médico de Diagnóstico Médico S.A. 6 Clínica. Expresidente de la Sociedad de Medicina Interna de Buenos Aires (SMIBA). Profesora Titular del Departamento de Medicina, Facultad de Ciencias Médicas, Universidad Favaloro, Ciudad de Buenos Aires. Jefe de Servicio, Cuidados Ambulatorios, Hospital Interzonal Gral. de Agudos (HIGA) “Pedro Fiorito”, Avellaneda, provincia de Buenos Aires. 7 Cirujano torácico. Profesor Adjunto de Cirugía, Facultad de Medicina, Universidad de Buenos Aires (UBA). Expresidente de la Sociedad Argentina de Cirugía Torácica. Miembro Académico Titular, Academia Argentina de Cirugía. Jefe de Servicio Cirugía Torácica y Vascular, Hospital Interzonal Gral. de Agudos (HIGA) “Luis Güemes”, Haedo, provincia de Buenos Aires.
Resumen
Se destaca la creación por parte de la Organización Mundial de la Salud (OMS) del Día Mundial de la Seguridad del Paciente, con el fin de darle difusión internacional a esta nueva disciplina. Además, se resalta la importancia de la seguridad del paciente en la medicina actual. Se menciona la creación del Comité de Seguridad del Paciente de la Asociación Médica Argentina, con el objetivo de colaborar en nuestro país con las acciones propuestas por la OMS.
Palabras claves. Seguridad del paciente, día mundial, salud pública, educación médica, gestión organizacional.
World Patient Safety Day: September 17th
Summary
The creation by the WHO of the World Patient Safety Day stands out, in order to give international diffusion to this new discipline. In addition, the importance of patient safety in current medicine is highlighted. The creation of the Patient Safety Committee of the Argentine Medical Association is mentioned, in order to collaborate in our country with the actions proposed by the WHO.
Key words. Patient safety, international Day, public health, medical education, organizational management.
Introducción
La seguridad del paciente es un tema que comienza en los albores de la civilización y se consolida con la publicación de Errar es humano, el lanzamiento de los primeros retos globales de la OMS y el Estudio IBEAS,1 y actualmente se ha instalado como un tema prioritario de la salud mundial. Con este fin, varios países han realizado esfuerzos para mejorar la seguridad de los pacientes y la OMS se ha involucrado en este desafío. Los Estados miembros de la OMS, en su 72° Asamblea Mundial de la Salud (WHA, por sus siglas en inglés), llevada a cabo en el año 2019, establecieron el Día Mundial de la Seguridad del Paciente (Resolución WHA 72.6), que se celebra anualmente cada 17 de septiembre con el propósito de: a) difundir este tema en todo el mundo, b) fomentar la colaboración de la población para que la atención de la salud sea más segura y c) promover acciones mundiales encaminadas a prevenir y reducir los daños causados a los usuarios2 (Figura 1). La Asociación Médica Argentina (AMA), en el año de su 130° aniversario (2021), aprobó en una reunión de la Comisión Directiva la creación del Comité de Seguridad del Paciente, con el fin de colaborar en nuestro país con la difusión que hace la OMS de este asunto y poner en práctica las acciones tendientes a solucionar este problema imprevisto.

Los orígenes de la seguridad del paciente
La salud y la enfermedad son parte de la biología de los seres vivos. Ya en los inicios de las civilizaciones aparece la idea de “el sanador y su arte”, concepto que evoluciona lentamente hacia la ciencia médica contemporánea. Desde tiempos remotos, siempre se ha esperado que quien atiende al enfermo lo haga por el llamado de una vocación y con el mejor conocimiento existente, procurando el beneficio de aquel que sufre. También se ha entendido como una buena práctica evitar actos lesivos y/o cometer descuidos que agraven la enfermedad y/o que ocasionen daños adicionales. En este sentido y a lo largo del tiempo, diversas culturas han procurado realizar acciones a partir de sus tradiciones, leyes o normas, destinadas a lograr la mejor atención de la salud en el contexto de su época. De alguna manera, se fueron dando así las bases de lo que hoy se conoce como la “seguridad del paciente”.3
Panorama actual de la seguridad del paciente
La seguridad de los pacientes es un problema de grandes dimensiones, pues la atención de la salud (pública y privada) va más allá del acto médico tal como era considerado en otras épocas, cuando era únicamente una interacción individual y directa entre un profesional de la salud y un paciente.
Se trata de un proceso dinámico y permanente de gestión en la atención de la salud, destinado a la prevención de riesgos, de forma que los incidentes o eventos adversos sean identificados y documentados científicamente para poder ser erradicados, o para disminuir al máximo su eventual aparición e impacto. Esto permite ofrecer un servicio orientado a la mejor calidad en la atención. En estos tiempos de pandemia por covid-19, los servicios de salud se vieron perturbados, lo que ha agravado este problema.
El modelo actual de atención de la salud introduce al paciente y al profesional en sistemas altamente complejos, donde: a) se utilizan tecnologías en permanente evolución, b) participan diversos profesionales y c) se generan escenarios de riesgo de distinta magnitud. Estas situaciones ameritan una mayor cantidad de controles para garantizar los mejores resultados. El enfoque moderno de la seguridad del paciente recomienda que el paciente se involucre en su atención, participando de manera activa en el proceso, con el fin de colaborar en ella. De esta manera, el profesional de la salud y el paciente forman un equipo que trasciende y fortalece la clásica relación médico-paciente y contribuye a minimizar los riesgos.4 Actualmente, y desde hace algunos años, se considera que la seguridad del paciente es un principio fundamental de la atención sanitaria. Se entiende que hay un cierto grado de riesgo en este proceso.
Por supuesto, el médico es una pieza clave en él y su formación en esta nueva disciplina no es un tema menor. Debe tenerse en cuenta a todos los agentes que integran el equipo de salud: los profesionales (médicos, enfermeros, odontólogos, psicólogos, kinesiólogos, farmacéuticos, bioquímicos, etc.), el personal de ayuda (camilleros, etc.), el administrativo, el de mantenimiento, el de limpieza, el de seguridad, etc. En definitiva, se debe “mirar hacia adentro” en la estructura organizacional y no dejar ningún área excluida.
La seguridad del paciente como disciplina
La seguridad del paciente como disciplina de la atención de la salud surgió con la evolución de la complejidad de los sistemas de atención de la salud y el consiguiente aumento accidental de los daños a los pacientes en los centros sanitarios. Su objetivo es prevenir y reducir los riesgos, errores y daños que involuntariamente sufren los pacientes durante la prestación de la asistencia sanitaria. Una piedra angular de la disciplina es la mejora continua basada en el aprendizaje a partir de los errores y eventos adversos.5 Es indudable que la sobrecarga de trabajo y el estrés son los principales factores humanos que facilitan el error en la atención sanitaria, lo cual impacta negativamente sobre el desempeño institucional, la calidad de la atención y la seguridad del paciente. Es por eso que todas las medidas y estrategias dirigidas a la prevención, la detección temprana y el tratamiento del estrés y burn-out del equipo de salud son propicias y constituyen una de las intervenciones que deben realizarse para buscar la calidad de la atención y la seguridad asistencial del paciente.6
La OMS y la seguridad del paciente
La Organización Mundial de la Salud (OMS) señala que: “La seguridad del paciente es la ausencia de un daño innecesario real o potencial asociado a la atención sanitaria. Se define como el conjunto de elementos estructurales, procesos, instrumentos y metodologías basadas en evidencias científicamente probadas que propenden a minimizar el riesgo de sufrir un evento adverso en el proceso de atención de la salud o de mitigar sus consecuencias. La seguridad del paciente implica la evaluación permanente de los riesgos asociados a la atención en salud para diseñar e implantar las barreras de seguridad necesarias”.3 Actualmente la seguridad del paciente se está instalando como un imperativo social, científico, ético y legal en la atención médica de toda persona, que procura la prevención de los riesgos y evitar daños a quien se encuentra enfermo y bajo el cuidado de un profesional, de una institución o de un sistema de salud, ya sea en el momento de su internación o en su atención ambulatoria. En 1999, el Instituto de Medicina de la Academia Nacional de Ciencias de Estados Unidos de Norteamérica (Institute of Medicine, National Academy of Sciencies – IoM, NAS) publicó el informe Errar es humano: la construcción de un sistema de salud más seguro (To err is human: building a safer health system), a partir del cual surgió el concepto de “la seguridad de los pacientes” como un principio fundamental en el proceso de la atención sanitaria7 (Figura 2).

En 2002, la OMS, en su sede de Ginebra, durante la 55° Asamblea Mundial de la Salud, contempló el tema en sus deliberaciones y propuso desarrollar estrategias conjuntas para mejorar las deficiencias en la atención de la salud. Como resultado, en 2004, la 57° Asamblea Mundial de la Salud propició la fundación de la Alianza Mundial para la Seguridad del Paciente. Un año después, en 2005, la OMS creó esa Alianza y lanzó el Primer Reto Global de Atención Segura OPS-OMS, titulado “Atención limpia es una atención segura”, que es el punto de partida para el desarrollo de la seguridad del paciente en todo el mundo.
Luego, vino el Segundo Reto Global (2008): “Cirugía segura”, seguido por el Tercer Reto Global (2017): “Medicación sin daños”, lo que demuestra la aceptación y la necesidad internacional de este proyecto. En 2007, en América Latina, se realizó el estudio IBEAS (sobre la prevalencia de efectos adversos en hospitales de la región), que incluyó a 11.379 pacientes de 58 hospitales de cinco países: Argentina, Colombia, Costa Rica, México y Perú. Fue un proyecto desarrollado en conjunto con la OMS y la OPS. Se resaltó que la tasa de eventos adversos documentada fue del 10,5%, de los cuales el 60% se consideraron evitables, así como un 6% de las muertes. La publicación de los resultados y la metodología de este estudio se realizó algunos años después, en 2011.
Por su magnitud y la calidad de diseño, se constituyó como referente obligado en las publicaciones sobre seguridad del paciente y eventos adversos.3 En 2013, la OMS designó a la Universidad del Salvador (USAL), de la Argentina, centro piloto en Latinoamérica para el estudio de la evaluación de la implementación de las guías curriculares multiprofesionales para la enseñanza de la seguridad del paciente. A través de ellas, sugiere recomendaciones para lograr una atención segura y de alta calidad, que involucre a todos los profesionales de la salud.8-10 Así, para la OMS, la seguridad del paciente se constituyó en un objetivo global, y se impuso como un imperativo prioritario su promoción y aseguramiento para los gobiernos, sistemas de salud, universidades y asociaciones de profesionales de ciencias de la salud.
De esta manera, se promovió la enseñanza de la seguridad del paciente en las Escuelas de Medicina, a través de una guía curricular, y se inició una nueva línea pedagógica con un programa especial, buscando que la atención de la salud sea más segura y que se promuevan las acciones mundiales encaminadas a prevenir y reducir los daños causados involuntaria y accidentalmente.7 Los incidentes y los eventos adversos relacionados con la seguridad de los pacientes forman parte de la realidad cotidiana en todas las organizaciones, ocurren en todos los países y desde todos los tiempos.11
La OMS, cada año, selecciona un tema distinto para destacar un aspecto prioritario de la seguridad del paciente. Se busca una frase que actúe como lema y también se desarrollan las acciones sanitarias tendientes a mejorarlo. A la fecha se han llevado a cabo dos días mundiales:12
• 2020. Tema: Seguridad del paciente sanitario: una prioridad para la seguridad de los pacientes. Lema: Personal sanitario seguro, pacientes seguros.
• 2021. Tema: Atención segura de la madre y del recién nacido. Lema: Actuemos ahora por un parto seguro y respetuoso.
El Comité de Seguridad del Paciente de la AMA
La enseñanza de la seguridad del paciente es aún un tema poco valorado en la formación actual de los futuros profesionales de salud. Esto implica potenciales riesgos para las actividades que realizarán como graduados, para las instituciones a las que irán a trabajar y para sus pacientes.4 La educación médica se basa en tres pilares: el estudiante de pregrado y de posgrado, el docente y el programa curricular. Su objetivo es preparar a un individuo para brindar un servicio: la atención médica, y tiene como fin a un usuario: el paciente. Sus principios o máximas son: “Primero no dañar” (Primum non nocere), y “hacer el bien” (Bonum facere). La primera expresión es atribuida por algunos a Hipócrates, y la segunda está citada en el Juramento Hipocrático, advirtiendo que estos conceptos prácticamente nacieron con el “arte de curar”.7, 13 Como propuesta de solución a este problema, el Comité de Seguridad del Paciente de la AMA se suma a las entidades educativas que plantean la incorporación de un curso de capacitación en las carreras universitarias y escuelas superiores de salud, ya sea a lo largo del pregrado o en el posgrado inmediato.
Conclusiones
La atención de la salud debe responder a la creciente demanda en todos los países y regiones, y tiene como objetivo principal preservar el bienestar físico, mental, espiritual, social y ambiental, es decir, la salud plena e integral de las personas.14 En los últimos tiempos, y gracias a las campañas de la OMS, se busca una atención que sea lo más eficiente, segura y libre de posibles riesgos. Sin embargo, en el presente, con la pandemia de covid-19, estos objetivos constituyen un desafío mucho mayor que el habitual. El Día Mundial de la Seguridad del Paciente, celebrado el 17 de septiembre, es un esfuerzo más en este sentido. La AMA, con sus 130 años de existencia como asociación de profesionales de la salud, es un referente de la educación médica de posgrado en el país, y a través de la creación del Comité de Seguridad del Paciente - AMA, se involucra y compromete con esta convocatoria, con el fin de buscar una atención de la salud más segura.
Aclaración. En la Asociación Médica Argentina se creó el “Comité de Seguridad del Paciente”, y se invita a los profesionales de la salud a adherirse.
Bibliografía
1. Estudio IBEAS. Prevalencia de efectos adversos en hospitales de Latinoamérica, 2010. Disponible en: https:// www.mscbs.gob.es/organizacion/sns/planCalidadSNS/ docs/INFORME_IBEAS.pdf
2. OMS. Sitio oficial del Día Mundial de la Seguridad del Paciente, 2021. Disponible en: https://www.who.int/es/campaigns/world-patient-safety-day/2021
3. Rodríguez-Herrera R, Losardo RJ. Historia de la seguridad del paciente. Hitos principales, desde los albores de la civilización hasta los primeros retos globales y el estudio IBEAS. Revista de la Asociación Médica Argentina. 2018;131(4):25-30.
4. Rodríguez-Herrera R, Mora EV, Rizo-Amézquita JN, Losardo RJ, Gómez-Alpízar L, Yamaguchi-Díaz LP, Herrera-Castro KV, Placencia F. Seguridad del paciente: tema indispensable para la formación del pregrado y del postgrado. Revista Fundación LAMB A.C. 2019;1(5):14-20. 5. OMS. Sitio oficial de la seguridad del paciente. Disponible en: https://www.who.int/es/news-room/factsheets/detail/patient-safety
6. Borgarello ME, Losardo RJ. Prevención del estrés y burn-out del equipo de salud: el nexo con la calidad de la atención sanitaria y la seguridad del paciente. Revista de la Asociación Médica Argentina, 2021;134(2):4-8.
7. Rodríguez-Herrera R, Losardo RJ, Binvignat O. La anatomía humana como disciplina indispensable en la seguridad de los pacientes. International Journal of Morphology. 2019;37(1):241-50.
8. Martínez JC, Albanese E, Montarce O, Albanese A, Cerviño O. Proyecto pedagógico. La enseñanza de la seguridad y calidad en la asistencia médica y disciplinas aliadas en la Escuela de Medicina. Prensa Med. Argent. 2010;97(1):52-5.
9. Martínez JC. Educando futuros líderes en Seguridad del Paciente. Lanzamiento de la Guía multiprofesional en Seguridad del Paciente OMS. Ediciones USAL, Buenos Aires, 2014.
10. Organización Mundial de la Salud (OMS). Guía Curricular sobre Seguridad del Paciente. Edición Multiprofesional. Versión Preliminar en español. Ediciones Universidad del Salvador (USAL), Buenos Aires, 2014.
11. Rodríguez-Herrera R, Mora EV, Gómez-Alpízar L, Rizo-Amézquita JN, Yamaguchi-Díaz LP, Placencia F, Herrera-Castro KV, Losardo RJ. Incidentes y eventos adversos relacionados con la seguridad de los pacientes. Una propuesta de clasificación enfocada en la gestión organizacional. Boletín CONAMED. 2019;4(22):29-33.
12. OMS. Sitio oficial del Día Mundial de la Seguridad del Paciente 2020. Disponible en: https://www.who.int/es/campaigns/world-patient-safety-day/2020
13. Rodríguez-Herrera R, Mora EV, Gómez-Alpízar L, Rizo-Amézquita JN, Yamaguchi-Díaz LP, Placencia F, Herrera-Castro KV, Losardo RJ. Recomendaciones sanitarias a los centros de salud para la seguridad del paciente en la pandemia por COVID-19: herramienta educativa subvalorada. International Journal of Medical and Surgical Sciences. 2020;7(1):14-9.
14. Hurtado-Hoyo E, Losardo RJ, Bianchi RI. Salud plena e integral: un concepto más amplio de salud. Revista de la Asociación Médica Argentina. 2021;134(1):18-23.